- 1. PHẢN ỨNG CÓ HẠI CỦA THUỐC (ADR):
- 2. THÔNG TIN THUỐC, CẢNH GIÁC DƯỢC:
- 3. KHUYẾN CÁO DƯỢC LÂM SÀNG QUÝ 4-2020
- 4. CHUYÊN ĐỀ: DỊCH TRUYỀN NUÔI DƯỠNG QUA ĐƯỜNG TĨNH MẠCH
- 4.1. Tổng quan dinh dưỡng qua đường tĩnh mạch (1, 2)
- 4.2. Phân loại các nhóm dịch truyền nuôi dưỡng qua đường tĩnh mạch
- 4.2.1. Nhóm cung cấp lipid
- 4.2.2. Nhóm cung cấp acid amin (9)
- 4.2.3. Các dung dịch amino acid chuẩn (6)
- 4.2.4. Nhóm cung cấp carbohydrat (1)
- 4.2.5. Dịch truyền hỗn hợp (3, 5)
- 4.3. Lưu ý khi sử dụng các chế phẩm dinh dưỡng tĩnh mạch tại bệnh viện

1. PHẢN ỨNG CÓ HẠI CỦA THUỐC (ADR):
A. Tổng kết công tác báo cáo ADR:
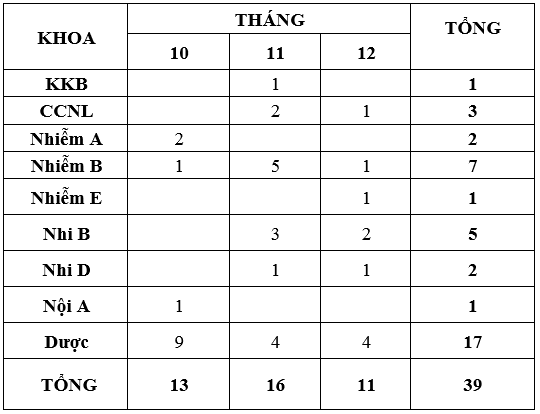
Quý 3-2020 ghi nhận có 39 báo cáo ADR xảy ra ở 9 khoa (theo bảng). Trong đó khoa Dược (17 ca), Nhiễm B (7 ca), Nhi B (5 ca) số lượng khoa báo cáo nhiều hơn quý trước (9 khoa), tất cả đều được xử trí kịp thời. So với Quý 3-2020 (40 báo cáo), số lượng báo cáo ADR Quý 4-2020 (39 báo cáo) không thay đổi nhiều. Đề nghị các khoa lâm sàng tiếp tục tăng cường giám sát, theo dõi, xử trí và báo cáo tác dụng phụ không mong muốn thuốc gửi về khoa Dược trên phần mềm EHospital.
B. Phản hồi các khoa lâm sàng về chất lượng thuốc:
Không có
2. THÔNG TIN THUỐC, CẢNH GIÁC DƯỢC:
Xin xem phần Thông tin thuốc
3. KHUYẾN CÁO DƯỢC LÂM SÀNG QUÝ 4-2020
3.1. Tổng kết công tác giám sát và can thiệp dược lâm sàng:
Công tác giám sát được thực hiện trên 266 HSBA nội trú và 833 toa thuốc ngoại trú (giảm so với Quý 3-2020 là 376 HSBA), điều chỉnh kiểm tra 7 HSBA/khoa tuy nhiên vẫn chưa kiểm đủ 7 hồ sơ ở một số khoa. Ngoài ra, đơn vị dược lâm sàng cũng thực hiện 234 trường hợp hội ý/hội chẩn với các khoa lâm sàng trong quá trình điều trị tăng với Quý 3/2020 (178 TH). Chủ yếu là hội chẩn về liều kháng sinh, phối hợp kháng sinh và tư vấn về nguy cơ tác dụng bất lợi của thuốc, can thiệp trực tiếp liều và điều chỉnh thuốc sử dụng; cảnh báo các nguy cơ tương tác thuốc các khoa lâm sàng khi duyệt y lệnh nội trú hàng ngày.
Đơn vị dược lâm sàng thực hiện 311 (tăng so với Quý 3/2020 là 229 TH) can thiệp. Trong đó, có 97% trường hợp được thực hiện kịp thời chủ yếu là các can thiệp chỉnh liều và thông tin thuốc (Quý 3-2020 (94%). Trong Quý 4/2020, sự thống nhất ý kiến giữa dược lâm sàng và bác sĩ điều trị vẫn duy trì 100%.

3.2. Kết quả tiêu chí giám sát hồ sơ bệnh án, đơn thuốc và can thiệp DLS:
Toàn bệnh viện đạt 13 tiêu chí về sử dụng thuốc > 92% có giảm nhẹ so Quý 3-2020. Tiêu chí liều thuốc và y lệnh đầy đủ ở một số khoa Nhiễm C, D, khối Nhi giảm dao động khoảng 50-97%, BS tiến hành nạp y lệnh trực tiếp trên HIS nên còn sai trong thao tác nạp y lệnh, đặc biệt khi có thuốc mới. Khoa nhiễm C và D lưu ý về ghi y lệnh trên hệ thống (khoa Nhiễm D có 02 bệnh nhân tuy nhiên nạp y lệnh chưa phù hợp).



Quý 4 -2020, tiêu chí Số 4 và 5 của hầu hết các khoa đều dưới 95%, và dao động khá thấp khoảng 50-89% (ví dụ Nhiễm B,V, Việt Anh, Nội A, khối Nhi), tiêu chí báo cáo ADR tại các khoa CCNL, Nhiễm E cũng chưa được cải thiện nhiều đẩy mạnh hoạt động ADR tại khoa; lưu ý liều và các chế phẩm mới để tránh nguy cơ liều thuốc chưa phù hợp).
Khoa khám bệnh theo yêu cầu kê toa và ghi y lệnh chưa đúng chiếm gần 12%, khá thấp các biện pháp khuyến cáo để giảm tỷ lệ sai sót đã bắt đầu có hiệu quả.
3.3. Khuyến cáo dược lâm sàng:
+ Phân tầng nhóm nguy cơ bệnh nhân trước khi sử dụng kháng sinh và làm phiếu kháng sinh hạn chế đã ngày càng hoàn thiện. Tuy nhiên còn một số hạn chế cần cải thiện:
-
Vẫn còn trường hợp phân tầng không hợp lý hoặc phân tầng hợp lý nhưng dùng KS không theo hướng dẫn (chưa lưu ý các đã kháng sinh ở tuyến trước nên phân tầng chưa hợp lý -> lựa chọn kháng sinh ban đầu chưa hợp lý).
-
Sử dụng kháng sinh > 7 ngày nhưng chưa đánh giá để tiếp tục dùng kháng sinh.
+ Sử dụng thuốc:
- Lưu ý khi nhập y lệnh:
Ngày/giờ dùng thuốc, lý do sao chép y lệnh từ ngày trước đó nên sai ngày/giờ. Đặc biệt là ngày thứ 6.
Chẩn đoán: thường không được cập nhật phần chẩn đoán mỗi ngày để phù hợp với thuốc điều trị cho bệnh nhân.
Ghi liều trên Ehospital: Tính theo thể tích chai thuốc.
-> VD: Acticizal 30 ml với 0,5 mg/ml: TE từ 2 - <6 tuổi dùng 2.5 ml (1.25 mg) -> 2.5/30 =0.08 chai
-
Nhập sai tên thuốc (KKBYC: 20 đơn thuốc). Sai số hàm lượng (KKBYC: 4 đơn thuốc). Sai số lượng (KKBYC: 6 đơn thuốc). Nạp trùng hoạt chất: Esserose 450mg và Vihacaps 600mg đều là Phospholipid đâu nành.
-
Khi nạp y lệnh trên hệ thống HIS lưu ý kiểm tra y lệnh so với y lệnh trên HSBA. (Trùng y lệnh (Nhiễm B, C, D, E, CCNL, Nhi A, Nhi D Nhiễm D), sai số lượng (Nhiễm B, E, Nhi A, Nhi B, Nhi D, Nội A, CCNL), nhập sai ngày (Nhi A), sai tên thuốc (Nhiễm C, CCNL)).
+ Lưu ý LASA:
Khi nhập y lệnh tránh nhầm lẫn: Midazolam 5mg/ml (Zodalan) và Midazolam 50mg/50ml (Midazolam B.Braun).
Pulmicort 500MCG/2ML NGUỒN CHO 0,5mg/2ml -> hàm lượng budesonide là 0,5mg/ống.
Pulmicort 0,5mg/ml; 2ml NGUỒN MUA -> hàm lượng budesonide là 1mg/ống. (SẮP HẾT)
+ Liều – cách dùng thuốc:
- Vitamin B1
Beriberi: TE: Thể nặng: IM/IV 10-25 mg/ngày. Thể nhẹ: PO 10-50 mg/ngày
NL: Thể nặng: PO 200-300 mg/ngày. Thể nhẹ: PO 25-100 mg/ngày
Hội chứng cai rượu: NL: 100-250 mg IV hoặc IM 1 lần/ngày trong 3-5 ngày sau đó PO 100 mg/lần x 3 lần/ngày trong 1-2 tuần, sau đó 100 mg/ngày (Uptodate)
- Vitamin B6
Viêm dây thần kinh ngoại biên do thuốc: TE: 10-50 mg/ngày. NL: 100-250 mg/ngày
Điều trị co giật trong uốn ván (PĐĐT-BYT 2015): Sơ sinh: 100 mg/ngày. TE và NL: 10 mg/kg/ngày.
+ Khuyến cáo đối với trẻ em đối với các thuốc:
Neo-codion, NSX khuyến cáo không sử dụng cho trẻ em < 18 tuổi
Notired, Fatig: Trẻ em từ 6 – 15 tuổi dùng 1 viên hoặc ống/ngày (NSX). Không sử dụng cho trẻ em < 6 tuổi
Motilum 10mg viên (Domperidon): NSX dùng cho người ≥ 12 tuổi và ≥35kg.
-> Chuyển sang dùng Motilium 1mg/ml đối với trẻ < 12 tuổi
- Aticizal (Levocetirizin) 0,5 mg/ml: NSX không có dữ liệu dùng cho trẻ < 2 tuổi
TE từ 2 - <6 tuổi: 2.5 ml (1.25 mg)/lần/ngày
TE từ 6 - <12 tuổi: 5ml (2.5 mg)/lần/ngày
NL và thanh thiếu niên từ 12 tuổi trở lên: 10ml (5mg)/lần/ngày.
- BN 27 tháng tuổi, Rx Danospan: 5ml x 2 lần/ngày. NSX khuyến cáo liều Danospan (siro điều trị ho)
Trẻ sơ sinh -1 tuổi: 2,5 ml x 1 - 2 lần/ngày.
Trẻ 1 tuổi - 4 tuổi: 2,5 ml x 2 lần/ngày.
Trẻ 4 tuổi -12 tuổi: 5 ml x 2 lần/ngày.
Trẻ > 12 tuổi và người lớn: 5 ml x 3 lần/ngày.
- BN 85 tuổi, ∆: đái tháo đường; Rx Trajenta (Linagliptin) 5mg, 1 viên x 2 lần/ngày
-> NSX khuyến cáo liều Linagliptin: 1 viên/ngày. (Không cần điều chỉnh liều khi suy gan, suy thận).
-
BN 71 tuổi, ∆: NT răng miệng; Rx: Spiramycin 3 MUI, 2 viên x 2 lần/ngày (phối hợp Metronidazol). NSX khuyến cáo NT răng miệng, nhiễm trùng thông thường: 6 -9 MUI/ngày chia 2-3 lần.
-
BN 79 tuổi, ∆: đau dây thần kinh sau Zona; Rx: Pregabalin 75mg x 2 lần/ngày, Levosulpirid 25mg x 2 lần/ngày. -> Theo NSX, Levosulpirid không có chỉ định trên -> Không phù hợp với chẩn đoán. -> Tiền sử: BN thường đau nhiều vào ban đêm -> Khuyến cáo thay bằng Amitriptylin 25mg /liều đầu (Theo phác đồ BYT).
-
Thuốc rơ miệng NYST (Nystatin 25000 IU) (NSX)
Trẻ sơ sinh: ½ gói/lần, ngày 2 lần. Trẻ em: 1 gói/lần, ngày 2 lần.
Người lớn: 2 gói/lần, ngày 2 lần.
- Khuyến cáo sử dụng thuốc kháng Histamin H1 theo Phác đồ điều trị của bệnh viện. Không phối 2 hoặc 3 thuốc kháng Histamin H1 thế hệ 2. Ví dụ:
Ebastin + Fexofenadin/Loratadin
Levocetirizin + Fexofenadin + Ebastin
- Liều Desloratadin: Theo DTQG 2015, nếu bệnh nhân suy gan hoặc suy thận, liều dùng của desloratadin được khuyến cáo là 5 mg, uống cách ngày. Chế độ liều:
Trẻ từ 6 - 11 tháng tuổi: 1 mg, 1 lần/ngày.
Trẻ từ 1 - 5 tuổi: 1,25 mg, 1 lần/ngày.
Trẻ từ 6 - 11 tuổi: 2,5 mg, 1 lần/ngày.
NL và TE trên 12 tuổi: 5 mg/ngày
+ Lưu ý:
Chế phẩm A.T Desloratadin siro/ống: NSX khuyến cáo an toàn và hiệu quả chưa xác định cho TE < 2 tuổi, tuy nhiên không chống chỉ định -> Có thể dùng theo Hướng dẫn DTQG.
Chế phẩm Lorastad D 5mg viên: NSX khuyến cáo an toàn và hiệu quả chưa xác định cho TE < 12 tuổi, tuy nhiên không chống chỉ định -> Có thể dùng theo Hướng dẫn DTQG. Tuy nhiên, khuyến cáo chỉ có thể dùng cho TE ≥ 1 tuổi vì chia lẻ nhỏ nhất dạng viên là ¼ viên 5mg
- BN 25 tuổi ∆: Theo dõi PCP/AIDS, dị ứng Cotrim. Rx: Clindamycin (PO) 300mg 2 viên x 3 lần/ngày + Primaquin 13.2 mg 2 viên/ngày.
Primaquin phosphat 26.3 mg = 15mg Primaquin base (quy đổi chuẩn)
Chế phẩm hiện tại Primaquin phosphat 13.2 mg/viên = 7.5 mg Primaquin base
Liều khuyến cáo PCP (PĐĐT BV 2020, BYT): Primaquin base 30mg = 4 viên Primaquin phosphat 13.2 mg x 1 lần/ngày
- Rectiofar (Glycerin ):
Loại 5ml dành cho người lớn: 1 -2 ống/ngày.
Loại 3ml dành cho trẻ em: 1 ống.
-
Selenace (Men khô chứa selen, acid ascorbic, Dl-alpha-tocopherol, hỗn dịch beta carotene) Theo NSX, người lớn dùng 1 viên x 1 lần/ngày.
-
Prospan forte (Cao khô lá thường xuân 35mg /5ml)
Từ 12 tuổi trở lên: 5ml x 3 lần/ngày
Trẻ từ 6 đến 11 tuổi: 5ml x 2 lần/ngày
Trẻ < 6 tuổi: 2,5ml x 2 – 3 lần/ngày
- Notired Eff strawberry (Magnesi gluconat 456mg + Calci glycerophosphat 426mg)
CCĐ: TE < 6 tuổi
TE 6-15 tuổi: 1 viên/ngày
NL: 2-3 viên/ngày
+ Tương tác thuốc:
-
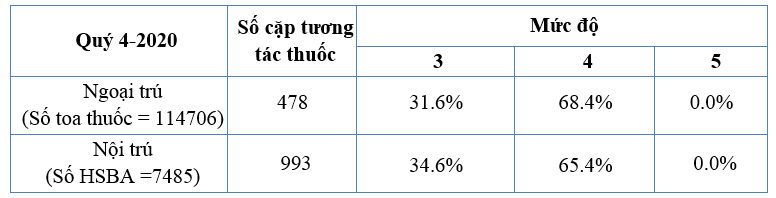
Ghi nhận khoảng 387 TH được can thiệp. DS nhà thuốc BV thực hiện 184 TH; DLS nội trú can thiệp 203 TH. Thực hiện can thiệp chiếm 30% số pDDI và 50% số pDDI mức 4-5 vì một số pDDI đã dược bác sĩ điều chỉnh và có một số pDDI do cảnh báo lỗi của hệ thống Ehospital.
-
1471 pDDI, Không có ca pDDI mức 5.
+ Hội đồng thuốc và điều trị
Theo TT52/2017/TT-BYT, việc kê đơn thuốc phải phù hợp với một trong các tài liệu:
a) Hướng dẫn chẩn đoán và điều trị hoặc Hướng dẫn điều trị và chăm sóc HIV/AIDS do Bộ Y tế ban hành hoặc công nhận; Hướng dẫn chẩn đoán và điều trị của cơ sở khám, chữa bệnh xây dựng theo quy định tại Điều 6 Thông tư số 21/2013/TT-BYT ngày 08 tháng 8 năm 2013 của Bộ trưởng Bộ Y tế quy định về tổ chức và hoạt động của Hội đồng Thuốc và Điều trị trong bệnh viện trong trường hợp chưa có hướng dẫn chẩn đoán và điều trị của Bộ Y tế.
b) Tờ hướng dẫn sử dụng thuốc đi kèm với thuốc đã được phép lưu hành.
c) Dược thư quốc gia của Việt Nam;
4. CHUYÊN ĐỀ: DỊCH TRUYỀN NUÔI DƯỠNG QUA ĐƯỜNG TĨNH MẠCH
4.1. Tổng quan dinh dưỡng qua đường tĩnh mạch (1, 2)
Nuôi dưỡng qua đường tĩnh mạch hay còn gọi là nuôi dưỡng ngoài đường tiêu hóa là hình thức đưa trực tiếp dưỡng chất vào hệ tuần hoàn nên đòi hỏi sự chính xác cao khi truyền dịch và các dưỡng chất phải phù hợp cho sự dung nạp của cơ thể. Các chất dinh dưỡng bao gồm: protein, carbohydrate, lipid, nước, muối khoáng và các chất vi lượng.
Nuôi dưỡng qua đường tĩnh mạch được chỉ định khi đường ống dạ dày ruột không dung nạp, không còn chức năng đầy đủ, hay không đáp ứng nhu cầu dinh dưỡng cho bệnh nhân, hoặc trong trường hợp ống tiêu hóa cần được nghỉ ngơi để phẫu thuật. Dưỡng chất có thể đưa vào tĩnh mạch ngoại vi hay vào tĩnh mạch trung tâm.
Nuôi dưỡng qua đường tĩnh mạch có thể được chỉ định cho nhu cầu dinh dưỡng toàn phần hoặc có thể chỉ là hỗ trợ thêm bên cạnh nuôi dưỡng qua ống thông hay chế độ ăn uống thông thường. Để quyết định đường đưa dưỡng chất dinh dưỡng qua tĩnh mạch cần phải qua quá trình sàng lọc và đánh giá

4.2. Phân loại các nhóm dịch truyền nuôi dưỡng qua đường tĩnh mạch
4.2.1. Nhóm cung cấp lipid
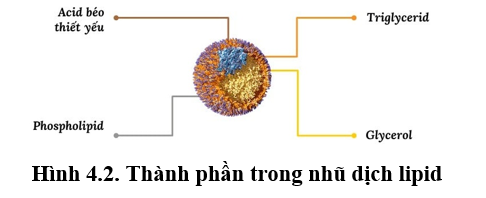
a. Thành phần nhũ dịch lipid (8, 10)
Acid béo thiết yếu
Hầu hết các acid béo có thể được tổng hợp trong cơ thể người từ acetyl-CoA. Tuy nhiên, cơ thể lại thiếu các enzyme xúc tác để tổng hợp các acid béo chuỗi dài omega-3 (ɷ-3 hay n-3) và omega-6 (ɷ-6 hay n-6). Do đó, các acid béo ɷ-3 và ɷ-6 phải được cung cấp từ chế độ ăn hàng ngày và được gọi là các acid béo thiết yếu (essential fatty acids – EFA). Các EFA quan trọng nhất từ chế độ ăn là α-linolenic acid (ALA; 18:3ɷ–3) và linoleic acid (LA; 18:2ɷ–6), vì chúng là chất gốc ban đầu để sinh tổng hợp thành các acid béo quan trọng họ ɷ-3 và ɷ-6 khác, đó là arachidonic acid (ARA) (eicosatetraenoic acid; 20:4ɷ–6) từ LA và eicosapentaenoic acid (EPA; 20:5ɷ–3) và docosahexaenoic acid (DHA; 22:6ɷ–3) từ ALA, cũng như để tạo ra các eicosanoids tham gia vào nhiều quá trình sinh lý của cơ thể (prostaglandin, leukotriene, thromboxane).
Trong cơ thể, các acid béo ɷ-3 và ɷ-6 chuyển hóa theo hai con đường khác nhau, dẫn đến những sản phẩm chuyển hóa có đặc tính gây viêm cũng khác nhau. Acid béo ɷ-6 chuyển hóa thành các chất trung gian gây viêm. Trong khi, acid béo ɷ-3 chuyển hóa tạo thành các chất trung gian ít các đặc tính gây viêm. Từ khía cạnh về đặc tính đáp ứng viêm như nêu trên, tỷ lệ ɷ-6:ɷ-3 được xem là một yếu tố quan trọng khi xem xét các loại tinh dầu cũng như các loại nhũ dịch lipid sử dụng trên lâm sàng. Trong đó, các sản phẩm có tỷ lệ ɷ-6:ɷ-3 cao được xem là không ưu tiên lựa chọn cho những bệnh nhân bệnh nặng để tránh tăng mức độ đáp ứng viêm toàn thân. Đồng thời, đây cũng là cơ sở cho việc phát triển các thế hệ mới của nhũ dịch lipid, trong đó lựa chọn nguồn tinh dầu từ thực vật/động vật phù hợp, để giảm tỷ lệ ɷ-6:ɷ-3 và giảm hàm lượng acid béo ɷ-6 trong công thức.
Triglycerides (TG, còn gọi là Triacylglycerols – TAGs):
Tùy theo loại acid béo trong phân tử, triglycerides cũng được phân loại thành triglycerides chuỗi ngắn, chuỗi trung bình (Medium chain triglycerides – MCTs) và chuỗi dài (Long chain triglycerides – LCTs). Triglycerides là dạng năng lượng dự trữ chính của cơ thể, cung cấp khoảng 9 kcal/g.
Phospholipids
Trong phân tử có cả phần ưu nước và phần kỵ nước, nên phospholipid có thể hoạt động ở bề mặt phân cách giữa môi trường nước và dầu, và do đó, đóng vai trò như một chất nhũ hóa.
Glycerol
Chất cân bằng độ thẩm thấu của nhũ dịch (osmotic agent), làm cho nhũ dịch trở nên đẳng trương (isotonic).
Cholesterol và Phytosterol
Cholesterol là sterol chủ yếu trong cơ thể người, được tổng hợp phần lớn ở gan. Cholesterol đóng vai trò quan trọng trong cấu trúc màng tế bào, sinh tổng hợp acid mật và một số loại hormone. Khác với cơ thể người, thực vật không chứa cholesterol mà tạo ra các phytosterol. Khi truyền tĩnh mạch, các phytosterol tích tụ ở gan, có thể gây ứ mật nếu sử dụng kéo dài, có thể gây phá vỡ hồng cầu, tăng nguy cơ nhiễm trùng. Các nguồn tinh dầu thay thế chứa ít phytosterol hơn cũng là một trong những lợi ích của các nhũ dịch lipid thế hệ mới.
b. Các thế hệ nhũ dịch lipid (7)
Thành phần tinh dầu trong công thức bào chế là nền tảng để phân loại các thế hệ nhũ dịch đã và đang được sử dụng trên lâm sàng.
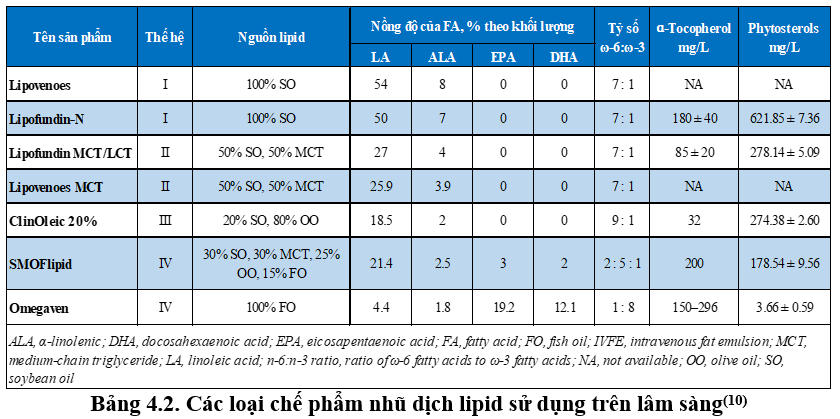
Nhũ dịch lipid thế hệ 1 (First generation): Đây là các sản phẩm nhũ dịch lipid đầu tiên được chấp thuận, với thành phần là 100% tinh dầu từ đậu nành, có tỷ số ω-6:ω-3 là 7:1. Các biệt dược tiêu biểu là Intralipid, Lipovenoes, Lipofundin-N…Đây là các nhũ dịch chứa hàm lượng cao acid béo ɷ-6 và phytosterol, do đó, có đặc tính gây viêm cao nhất trong các thế hệ nhũ dịch lipid. Vì vậy, ở một số quốc gia, nhũ dịch 100% từ dầu đậu nành không được khuyến cáo như nhũ dịch ưu tiên lựa chọn ở bệnh nhân bệnh nặng.

Nhũ dịch lipid thế hệ 2 (Second generation): Các sản phẩm thế hệ 2 là một hỗn hợp 50/50 của dầu đậu nành (SO) và MCTs chiết xuất từ dầu dừa, với các biệt dược như Lipofundin MCT/LCT, Lipovenoes MCT. Các nhũ dịch thế hệ 2 chứa ít acid béo ω-6 và phytosterol hơn so với nhũ dịch thế hệ 1. Do chỉ thay thế một phần dầu đậu nành bằng MCTs, tỷ số ω-6:ω-3 của nhũ dịch thế hệ 2 tương tự thế hệ 1, tức là 7:1.
Nhũ dịch lipid thế hệ 3 (Third generation): Các sản phẩm thế hệ 3 là một hỗn hợp của dầu oliu (OO) với dầu đậu nành theo tỷ lệ SO:OO là 20:80. Thay thế dầu đậu nành bằng dầu oliu trong công thức đã giúp làm giảm hơn nữa hàm lượng acid béo, tỷ số ω-6:ω-3 là 9:1, các nhũ dịch lipid thế hệ 3 vẫn được xem là có tính chất gây viêm “trung tính” (neutral), tức là ít hơn so với các thế hệ trước. Ví dụ tiêu biểu của thế hệ này là ClinOleic 20% của hãng Baxter Healthcare.
Nhũ dịch lipid thế hệ 4 (Fourth generation): Các sản phẩm thế hệ 4 chứa dầu cá (FO), một mình hoặc phối hợp với các loại dầu của các thế hệ trước. Dầu cá cung cấp một hàm lượng lớn các acid béo ɷ-3 như EPA và DHA, làm giảm tỷ số ɷ-6:ɷ-3 hơn nhiều so với các thế hệ trước; do đó, chúng không chỉ là những nhũ dịch lipid ít có đặc tính gây viêm mà còn được xem là có đặc tính chống viêm. Bên cạnh đó, do nguồn gốc từ động vật, nhũ dịch lipid từ dầu cá có hàm lượng phytosterol thấp hơn đáng kể, và có hàm lượng α-tocopherol cao hơn các thế hệ cũ. Với những ưu điểm này, nhũ dịch lipid thế hệ 4 được xem là lựa chọn an toàn và ưu tiên hơn ở những đối tượng bệnh nhân bệnh nặng ở Khoa Hồi sức cấp cứu cần nhu cầu dinh dưỡng đường tĩnh mạch.
Trong thế hệ 4 này, có thể cần phân biệt cụ thể hơn nữa là thành 2 nhóm: nhóm chứa 100% dầu cá và nhóm chứa dầu cá phối hợp với các loại dầu khác. Omegaven (Fresenius Kabi, Germany) là sản phẩm sẵn có duy nhất trên thị trường hiện nay chứa 100% FO, với tỷ lệ ɷ-6:ɷ-3 chỉ còn 1:8, nghĩa là hàm lượng acid béo ɷ-6 thấp hơn nhiều so với acid béo ɷ-3. Một sản phẩm tiêu biểu khác của thế hệ 4, chứa dầu cá phối hợp với cả ba loại dầu sẵn có nêu trên, là SMOFlipid, trong đó các thành phần SO:MCT:OO:FO chiếm tỷ lệ tương ứng là 30:30:25:15, với tỷ lệ ɷ-6:ɷ-3 là 2.5:1. Điều thú vị là cụm từ “SMOF” trong tên sản phẩm chính là từ viết tắt của 4 thành phần lipid trong công thức: SMOF = Soybean + MCTs + Olive + Fish.
4.2.2. Nhóm cung cấp acid amin (9)
Acid amin (viết tắt: AA, hay còn gọi là amino acid) và thành phần cơ bản tạo nên tất cả các protein. Phân tử amino acid cơ bản chứa một nguyên tử carbon ɑ trung tâm, gắn với một nhóm carboxy (COOH), một nhóm amino (NH2), một nguyên tử hydro và một chuỗi bên (side chain, thường ký hiệu là R). Dựa vào cấu trúc của chuỗi bên R, các amino acid có thể được phân chia thành 4 nhóm. Trong nhóm amino acid béo, có thể được phân chia tiếp thành 2 nhóm nhỏ: amino acid phân nhánh (branched-chain amino acids – BCAAs, bao gồm leucin, isoleucin, valin) và amino acid chứa sulphur (sulphur-containing amino acids – SAA, bao gồm cystein và methionin)

Dựa vào tính thiết yếu với cơ thể người (khả năng cơ thể tổng hợp được acid amin), các amino acid có thể được phân loại thành: amino acid thiết yếu, amino acid bán thiết yếu / thiết yếu theo điều kiện và amino acid không thiết yếu.

4.2.3. Các dung dịch amino acid chuẩn (6)
Các loại chế phẩm dung dịch amino acid thông thường, còn gọi là các dung dịch amino acid chuẩn (standard solution). Với việc phân loại các amino acid theo tính thiết yếu nêu trên, các sản phẩm dung dịch amino acid hiện có trên thị trường đều chứa cả 9 amino acid thiết yếu và chứa một số trong các amino acid không thiết yếu còn lại, với thành phần và hàm lượng thay đổi tùy theo nhà sản xuất. Trong đó, hàm lượng amino acid thiết yếu thường chiếm từ 38 – 57 % tổng lượng amino acid và còn lại 43 – 62 % là các amino acid bán thiết yếu và không thiết yếu.
Khi được sử dụng cho cung cấp năng lượng, các amino acid cung cấp 4 kcal/gam amino acid. Do đó, từ nồng độ của dung dịch, ta có thể tính được mức độ năng lượng mà dung dịch amino acid đang dùng sẽ cung cấp cho người bệnh. Các loại amino acid chuẩn thường gặp trên lâm sàng là: Alvesin, Aminoplasmal, Aminosteril, Amiparen,…
Các dung dịch amino acid dùng cho bệnh nhân suy gan và suy thận(4, 5) Bệnh nhân có rối loạn về chức năng thận và chức năng gan có những thay đổi về amino acid đồ (aminogram) so với người bình thường, do đó, cần những dung dịch amino acid có thành phần được điều biến cho phù hợp với những sự thay đổi này.
Trước hết, có một khái niệm cần được đề cập, đó là tỷ số Fischer. Tỷ số Fischer là tỷ lệ mol giữa amino acid phân nhánh (BCAA) so với amino acid mạch thơm (AAA), được tính bằng công thức:
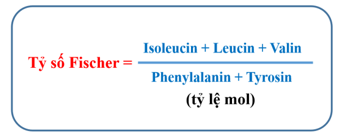
Tỷ số này cho biết sự tương quan giữa lượng amino acid phân nhánh và amino acid mạch thơm trong cơ thể người, cũng như trong các sản phẩm dung dịch amino acid được sử dụng trong lâm sàng.
Ở bệnh nhân suy gan: Bệnh nhân suy gan có sự thay đổi đặc trưng trong nồng độ amino acid ở máu, đó là giảm nồng độ các amino acid mạch nhánh (BCAA) và tăng nồng độ các amino acid mạch thơm (AAA). Các AAA này khi vào não, tạo ra các “chất dẫn truyền thần kinh giả” (“false neurotransmitters”) làm trầm trọng thêm tình trạng rối loạn chức năng não. Do đó, các sản phẩm dung dịch amino acid được thiết kế cho bệnh nhân có bệnh về gan có hàm lượng cao của BCAA và hàm lượng rất thấp của các AAA. Vì vậy, tỷ lệ BCAA/amino acid toàn phần và tỷ số Fischer của các sản phẩm này tăng lên rất nhiều so với các dung dịch amino acid chuẩn, đồng thời tỷ lệ AAA/amino acid toàn phần giảm đi đáng kể. Ví dụ các sản phẩm amino acid cho bệnh lý gan như Morihepamin và Aminoleban có tỷ số Fischer lần lượt là 54.13 và 37.05, tăng nhiều so với chỉ số Fischer của dung dịch amino acid chuẩn như Alvesin ( 3.24 ) và Aminoplasma ( 5.18 ).
Ở bệnh nhân suy thận: Bệnh nhân suy thận có nồng độ amino acid huyết tương hầu như là giảm, do chế độ ăn hạn chế protein; trong đó, nồng độ các BCAA giảm đáng kể. Cụ thể, nồng độ các BCAA huyết tương giảm và nồng độ valin ở cơ cũng giảm. Trên cơ sở này, các sản phẩm dung dịch amino acid thiết kế cho bệnh nhân suy thận cũng có hàm lượng cao của các BCAA, tức là tỷ lệ BCAA/amino acid toàn phần tăng nhiều nhưng không giảm % hàm lượng của các AAA. Nói cách khác, ưu tiên công thức chứa phần lớn các amino acid thiết yếu, hạn chế amino acid không thiết yếu vì phải giới hạn lượng nitơ nhằm kiểm soát tình trạng tăng urê máu nếu bệnh nhân không đang chạy thận hay lọc máu. Dung dịch amino acid dành cho bệnh nhân suy thận như Neoamiyu, Kidmin và Nephrosteril.
Trên thị trường, một sản phẩm amino acid - Vaminolact được thiết kế chuyên biệt cho trẻ sơ sinh và trẻ em. Thành phần chứa 18 amino acid thiết yếu và không thiết cần cho sự tổng hợp protein đặc biệt có taurin, thành phần này dựa trên công thức của sữa mẹ.

4.2.4. Nhóm cung cấp carbohydrat (1)
Glucose là đại diện cho nguồn dinh dưỡng carbohydrat ( 1g glucose cung cấp 4 kcal). Ưu điểm giúp cung cấp nhiều năng lượng được sử dụng ngay. Dung dịch Glucose 5% được coi là đẳng trương với máu. Các nồng độ cao hơn gây viêm tĩnh mạch nếu đưa trực tiếp qua mạch ngoại vi, vì vậy cần đưa qua tĩnh mạch trung ương hoặc pha dung môi để giảm tính ưu trương. Nhu cầu cơ bản cho một người trưởng thành là 2mg/kg/phút mỗi ngày (tương đương khoảng 200g hay 800kcal) . Mức cao hơn (7mg/kg/phút) có thể chấp nhận nhưng không thường quy. Nếu lượng glucose truyền dư thừa và sự tích trữ glycogen vượt quá gây gia tăng các biến chứng chuyển hóa.
Các chế phẩm dung dịch cung cấp carbohydrat thường được dùng trên lâm sàng chứa Glucose có nồng độ là 5%, 10%, 20% và 30%
4.2.5. Dịch truyền hỗn hợp (3, 5)
Dịch truyền hỗn hợp (TNA - Total nutrient admixture) có công thức cung cấp dinh dưỡng qua đường truyền tĩnh mạch hoàn chỉnh bao gồm glucose, amino acid, lipid và khoáng chất có thể thêm vào. Các thành phần này được trộn lẫn trong 1 túi trước khi sử dụng.
Chế phẩm dịch truyền hỗn hợp ra đời mang lại những lợi ích cho bệnh nhân và công tác điều trị. Tuy nhiên cũng có những bất lợi khi so sánh với các chế phẩm có thành phần đơn lẻ.

4.3. Lưu ý khi sử dụng các chế phẩm dinh dưỡng tĩnh mạch tại bệnh viện
-
Thông tư 18/2020 vừa được ban hành vào tháng 11/2020 quy định hoạt động chuyên môn về dinh dưỡng, điều kiện bảo đảm và trách nhiệm thực hiện hoạt động dinh dưỡng trong bệnh viện. Trong Thông tư có nêu rõ việc thực hiện hội chẩn với khoa Dinh dưỡng trong các trường hợp bệnh liên quan đến dinh dưỡng hoặc các trường hợp suy dinh dưỡng, bệnh phối hợp, bệnh lý nặng hoặc để xây dựng và chỉ định chế độ dinh dưỡng phù hợp đối với người bệnh bị suy dinh dưỡng nặng, người bệnh được phân cấp chăm sóc cấp I.
-
Chi trả BHYT cho các chế phẩm dinh dưỡng tĩnh mạch được qui định trong Thông tư 30/2018. Chế phẩm nhóm Carbohyrat (glucose), Lipid, Amino acid được thanh toán 100% (Morihepamin chi trả khi chỉ định trên bệnh nhân có bệnh gan và Kidmin khi chỉ định trên bệnh nhân có suy thận cấp và mạn tính). Chế phẩm nhóm phối hợp được thanh toán 50% trong trường hợp bệnh nặng không nuôi dưỡng được bằng đường tiêu hóa hoặc qua ống xông mà phải nuôi dưỡng đường tĩnh mạch trong: hồi sức, cấp cứu, ung thư, bệnh tiêu hóa, suy dinh dưỡng nặng.
-
Các tai biến có thể xảy ra dẫn đến thất bại trong truyền dưỡng chất qua đường tĩnh mạch liên quan đến dây truyền dịch và do sự chuyển hóa.

Nuôi dưỡng qua tĩnh mạch là chỉ định thường gặp trên những bệnh nhân hồi sức, suy dinh dưỡng. Bên cạnh giá thành của chế phẩm thường khá cao, mỗi dạng chế phẩm dành cho đối tượng bệnh nhân đặc thù. Vì vậy cần cân nhắc khi lựa chọn chế phẩm sao cho phù hợp

Tài liệu tham khảo
1. Dược lâm sàng – Những nguyên lý cơ bản và sử dụng thuốc trong điều trị -Tập 2
2. Ds. Nguyễn Thiên Vũ, Các loại dịch truyền sử dụng trong nuôi dưỡng qua đường tĩnh mạch
3. Howard Madsen, Eric H. Frankel, The Hitchhiker’s Guide to Parenteral Nutrition Management for Adult Patients
4. Milan Holecek, Branched-chain amino acids in health and disease: metabolism, alterations in blood plasma, and as supplements
5. Tờ thông tin sản phẩm các chế phẩm
6. Yarandi S.S., Zhao V.M., Hebbar G., Ziegler T.R. Amino acid composition in parenteral nutrition: What is the evidence? Curr. Opin. Clin. Nutr. Metab. Care. 2011;14:75–82.
7. Carol Rees Parrish, M.S., R.D., Series Editor, Parenteral Nutrition – Lipid Emulsions and Potential Complications
8. Howard Madsen, Eric H. Frankel, The Hitchhiker’s Guide to Parenteral Nutrition Management for Adult Patients
9. Leonard John Hoffer, Parenteral Nutrition: Amino Acids
10. Maitreyi Raman, Abdulelah Almutairdi, Leanne Mulesa, Cathy Alberda, Colleen Beattie, Leah Gramlich, Parenteral Nutrition and Lipids