I. KHÁI NIỆM
Chăm sóc giảm nhẹ cho bệnh nhân HIV/AIDS là sự kết hợp nhiều biện pháp để làm giảm sự đau khổ và cải thiện chất lượng cuộc sống của người bệnh thông qua sự phòng ngừa, phát hiện sớm và điều trị đau và những vấn đề tâm lý và thực thể khác, và cung cấp sự tư vấn và hỗ trợ nhằm giải quyết những vấn đề xã hội và tâm linh mà bệnh nhân và gia đình đang gánh chịu.
II. NGUYÊN TẮC
-
Dành cho tất cả bệnh nhân AIDS
-
Tiến hành ngay khi phát hiện bệnh và duy trì suốt quá trình diễn biến của bệnh
-
Phối hợp điều trị đặc hiệu
-
Thúc đẩy tuân thủ điều trị đặc hiệu và giảm bớt tác dụng không mong muốn của các phương pháp điều trị đó
-
Hỗ trợ tích cực người bệnh đến cuối đời
-
Coi cuộc sống và cái chết là 1 tiến trình bình thường, không cố ý đẩy nhanh hoặc trì hoãn cái chết
-
Chăm sóc về tâm lý- xã hội là yếu tố quan trọng trong chăm sóc giảm nhẹ
-
Hỗ trợ gia đình người bệnh trong thời gian người bệnh đau ốm và cả sau khi mất
-
Xây dựng mô hình chăm sóc giảm nhẹ theo mô hình “Nhóm chăm sóc đa thành phần”, trong đó bệnh nhân là trung tâm, có sự tham gia của nhân viên y tế, gia đình bệnh nhân , nhân viên xã hội, người tình nguyện..
-
Thực hiện tại cơ sở y tế, gia đình và cộng đồng
III. CHĂM SÓC GIẢM NHẸ MỘT SỐ TRIỆU CHỨNG THƯỜNG GẶP TRÊN BỆNH NHÂN AIDS
III.1. ĐAU
III.1.1. NGUYÊN NHÂN
-
Tổn thương mô thực sự: nhiễm trùng, phản ứng viêm, khối u, thiếu máu cục bộ, chấn thương, thủ thuật y khoa…
-
Các yếu tố tâm lý- xã hội: các trạng thái trầm cảm, lo lắng hoặc căng thẳng có thể gây ra đau hoặc làm đau nặng hơn; ngược lại đau thực thể cũng có thể gây ra các tình trạng rối loạn tâm thần như trầm cảm, lo âu…
III.1.2. ĐÁNH GIÁ ĐAU
-
Bệnh sử- Tiền sử đau
-
Kiểu đau
-
Nguyên nhân đau
-
Mức độ đau: thang điểm cường độ đau (người lớn) hoặc “nét mặt Wong-Baker”
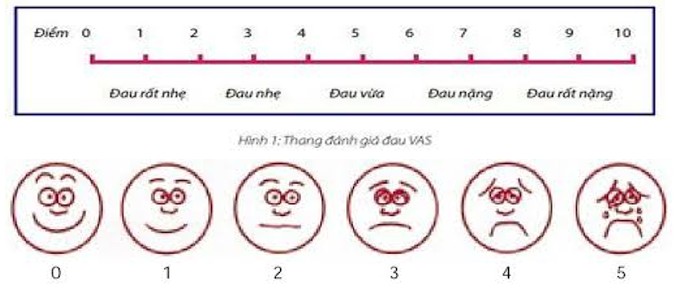
| Mức độ đau | Thang điểm cường độ đau | Thang đánh giá đau theo nét mặt “Wong-Baker” |
|---|---|---|
| Đau nhẹ | 1-3 | 1 |
| Đau vừa | 4-6 | 2-3 |
| Đau nặng | Trên 7 | 4-5 |
III.1.3. ĐIỀU TRỊ ĐAU:
-
Điều trị nguyên nhân (nếu có)
-
Sử dụng thang giảm đau 3 bậc của WHO
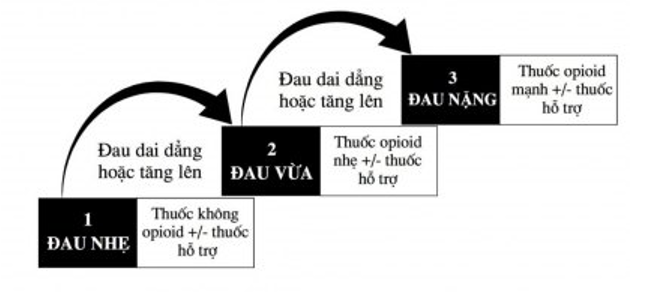
III.1.3.1. THUỐC KHÔNG OPIOID
-
Ưu tiên chọn lựa:
-
Acetaminophen (uống): người lớn 500- 1000 mg/ 4-6h, tối đa 4g/ ngày; trẻ em 10-15 mg/kg/ 4-6h, không quá 60 mg/kg/ ngày
-
Ibupfofen: người lớn 400-800mg/ 6-8h, tối đa 2400 mg; trẻ em 5-10 mg/kg/ 6-8h, không dùng quá liều qui định
-
-
Cân nhắc:
-
Diclofenac: người lớn 25-75 mg/ 8-12h, tối đa 200mg/ ngày
-
Meloxicam: người lớn 7,5- 15 mg/ 24h, tối đa 30 mg/ ngày
-
Piroxicam: người lớn 20 mg/24h, tối đa 20 mg/ ngày
-
III.1.3.2. THUỐC OPIOID NHẸ
-
Tramadol: người lớn 50-100 mg/ 4-6h, sử dụng theo Qui chế kê đơn thuốc gây nghiện
-
Codein: người lớn 30-60 mg/ 3-4h, tối đa 360 mg/ ngày; trẻ em: 0,5-1 mg/kg/ 3-4h, tối đa 6 lần/ ngày
-
Không khuyến cáo sử dụng Dextroproxyphen
III.1.3.3. THUỐC OPIOD MẠNH:
sử dụng theo Qui chế kê đơm thuốc gây nghiện. Có thể tăng liều lên 1,5- 2 lần sau mỗi ngày nếu vẫn chưa kiểm soát đau tốt
-
Morphine:
-
Morphine sulfate tác dụng nhanh đường uống: NL: dò liều 2-5mg, đánh giá sau 15-30ph, có thể tăng lên đến 10mg; TE: dò liều 0,15mg/kg, có thể tăng đến 0,3 mg/kg. Sau khi có liều xác định, dùng 4h/ lần.
-
Morphine sulfate tác dụng kéo dài đường uống: NL: 10-15mg/12h.
-
Morphine clohydrate Tiêm TM hoặc Tiêm dưới da: NL: 2-5 mg/3-4h; TE: 0,05-0,1mg/kg/3-4h
-
-
Oxycodone: hiệu lực mạnh hơn morphine
-
Oxycodone tác dụng nhanh đường uống: NL: 5-10mg/ 3-4h; TE: 0,1mg/kg/3-4h
-
Oxycodone tác dụng kéo dài đường uống: NL: 10mg/12h; TE: 0,1mg/kg/12h
-
-
Hydromorphone: hiệu lực mạnh hơn morphine
-
Đường uống: NL: 1-3mg/3-4h
-
Tiêm TM hoặc Tiêm dưới da: 0,5- 1mg/3-4h
-
-
Fentanyl miếng dán ngấm qua da:
-
NL: 25mcg/h- dán 72h/ 1 miếng tại vùng ngực/ đùi
-
Chỉ dùng trong đau mạn tính
-
Cần dùng thêm thuốc giảm đau tác dụng nhanh
-
III.1.3.4. CÁC THUỐC HỖ TRỢ:
-
Có tác dụng giảm đau, tăng hiệu quả tác dụng và giảm liều của nhóm thuốc giảm đau NSAID và Opioid
-
Các chỉ định chính:
-
Nhóm corticoid: đau do viêm, phù nề, chèn ép thần kinh, tủy sống
-
Nhóm thuốc chống trầm cảm 3 vòng: đau do tổn thương thần kinh gây co giật, tăng cảm, dị cảm, đau bỏng rát
-
Nhóm thuốc chống co giật: đau do tổn thương thần kinh gây co giật
-
Nhóm thuốc chẹn đường dẫn truyền thần kinh: đau do tổn thương thần kinh ngoại vi
-
Nhóm thuốc chống co thắt cơ trơn: đau do co thắt cơ trơn đường tiêu hóa
-
Nhóm thuốc dãn cơ vân: đau do co cứng cơ
-
-
Liều lượng và cách sử dụng:
-
Prednisolone: NL: 20-80mg, uống buổi sáng, sau ăn; TE: 1mg/kg x 1-2 lần/ngày, uống sau ăn
-
Dexamethasone: NL: 8-20mg, uống buổi sáng, sau ăn hoặc Tiêm TM; TE: 0,3mg/kg chia 1-2 lần/ ngày, uống sau ăn hoặc Tiêm TM
-
Amitriptyline: NL: 5-25mg (tối đa 200)/ ngày, uống trước khi ngủ; TE: 0,5mg/kg/ ngày, uống trước khi ngủ
-
Valproate Natri: 15 mg/kg/ngày chia 3 lần, tối đa 60mg/kg/ ngày
-
Gabapentine: NL: khởi đầu uống 300mg , sau 2 ngày tăng lên 300mg x 2lần/ngày, sau 2 ngày tiếp theo tăng lên 300mg x 3lần/ngày- tiếp tục tăng theo nhu cầu, tối đa 3600mg/ ngày; TE: khởi đầu 5mg/kg uống 1 lần, tăng liều dần đến 2-3/lần/ngày, sau đó tăng thêm 2-5mg/kg/ngày- tối đa 2400mg/ngày
-
Lidocain: gây tê tại chỗ: bắt đầu 1 mg/kg, sau đó có thể tăng thêm 0,5-3 mg/kg- tối đa 50-150mg/ngày
-
Hyoscine butylbromide: 10-20mg uống 3-4 lần/ngày hoặc 10mg Tiêm dưới da 3-4 lần/ngày; tối đa 60mg/ngày
-
Hyoscine hydrobromide: 10-20mg, uống 3-4 lần/ ngày hoặc 0,2-0,4 mg Tiêm dưới da 3-4 lần/ngày hoặc 2mg/ngày Tiêm dưới da liên tục
-
Diazepam: 2 -10mg uống hoặc tiêm TM 2- 3 lần/ ngày
-
III.1.4. MỘT SỐ LƯU Ý KHI SỬ DỤNG OPIOID
-
Nguy cơ về tác dụng không mong muốn nghiêm trọng của opioid là rất thấp nếu tuân thủ chặt chẽ các qui định chuẩn mực về kê đơn
-
Nên dùng liều thấp nhất có thể tạo được tác dụng giảm đau hoàn toàn hoặc giảm đau đến mức bệnh nhân chấp nhận được
-
Táo bón là tác dụng phụ thường gặp, có thể gây đau và khó chịu, nên xem xét điều trị dự phòng táo bón nếu BN không bị tiêu chảy
-
An thần luôn xảy ra trước khi có suy giảm hô hấp
-
Dừng điều trị khi bệnh nhân hết đau, đang sử dụng 1 liệu pháp giảm đau thay thế khác, hoặc vi phạm “”cam kết sử dụng opioid” (nếu có)
-
Điều trị trên 2 tuần có thể xảy ra hội chứng cai nghiện nếu dừng opioid đột ngột, cần giảm liều từ từ trong 2- 3 tuần.
III.2. KHÓ THỞ
III.2.1. NGUYÊN NHÂN
-
Máu, mủ hoặc dịch phế nang: phù phổi, viêm phổi, sặc, xuất huyết phổi…
-
Tắc nghẽn đường thở: co thắt phế quản, dị vật đường thở, khối u chèn ép…
-
Phổi hoặc lồng ngực không dãn nở: tràn dịch, tràn máu màng phổi, yếu cơ ngực từ bệnh thần kinh, nhiễm trùng, thuốc gây liệt
-
Tắc nghẽn mạch máu phổi
-
Thiếu máu
-
Toan chuyển hóa
-
Các vần đề tâm lý xã hội: lo lắng, vần đề gia đình, vấn đề luật pháp…
III.2.2. ĐÁNH GIÁ KHÓ THỞ
-
Đánh giá chủ quan: đánh giá mức độ khó thở chỉ chính xác bởi người đang chịu đựng sự khó thở là chính bệnh nhân
-
Sử dụng thang đánh giá thị giác:
-
Không có khó thở ---> khó thở khủng khiếp
-
BN đánh dấu lên chấm mức độ khó thở mà bệnh nhân cảm thấy
-
-
Đánh giá khách quan: thông qua các biểu hiện: tăng nhịp thở, co rút lồng ngực, thở dốc sức, vã mồ hôi, há miệng thở, thở khò khè, thở hổn hển, da tái, bất động…
III.2.3. ĐIỀU TRỊ KHÓ THỞ
-
Điều trị nguyên nhân cơ bản nếu có thể và phù hợp với mục tiêu điều trị của bệnh nhân: điều trị viêm phổi bằng kháng sinh, lao phổi bằng thuốc kháng lao, điều trị thiếu máu nặng bằng truyền máu, điều trị phù phổi bằng thuốc lợi tiểu, chọc tháo dịch màng phổi trong tràn dịch màng phổi…
-
Sử dụng opioid:
-
Khó thở nhẹ: morphine uống 5mg/4h khi cần hoặc cho liều theo giờ nếu khó thở tồn tại dai dẳng. Trong trường hợp cho liều theo giờ có thể uống thêm 5mg/2h khi cần điều trị các cơn khó thở đột xuất
-
Khó thở nặng: Morphine 5-10mg uống hoặc 2-4 mg Tiêm TM hoặc Tiêm dưới da/2-4h theo nhu cầu. Nếu vẫn khó thở, dùng liều thường xuyên theo giờ mỗi 4h phối hợp thêm liều đột xuất bằng 5% tổng liều điều trị hằng ngày/15ph theo nhu cầu; khi cần có thể tăng lên đến 33% mỗi liều
-
-
Những can thiệp không dùng thuốc: mở cửa sổ, hạn chế số người trong phòng, loại bỏ kích thích từ môi trường như khói thuốc, bụi, tìm tư thế dễ chịu nhất cho bệnh nhân, làm yên lòng, dịu bớt sự lo lắng của bệnh nhân…
III.3. HO
III.3.1. NGUYÊN NHÂN:
Kích thích phế quản phổi do nhiễm trùng, bệnh ác tính, phản ứng viêm, ứ đọng dịch hoặc bị sặc
III.3.2. ĐÁNH GIÁ HO
-
Bệnh sử: thời điểm khởi phát, tần suất, đàm/ máu trong dịch khạc ra, triệu chứng đi kèm: sốt, khó thở…
-
Khám thực thể: quan trọng để xác định nguyên nhân
III.3.3. ĐIỀU TRỊ HO
-
Điều trị nguyên nhân gây ho nếu phù hợp mục đích điều trị
-
Sử dụng opiod:
-
BN không có tiền sử sử dụng opiods: codein uống 30mg/4h; có thể sử dụng morphine hoặc các opioid khác với liều tương tự điều trị đau và khó thở.
-
BN có tiền sử sử dụng opioid: điều chỉnh liều thích hợp
-
-
Dexamethasone:
-
NL: 8-20mg, uống buổi sáng, sau ăn hoặc Tiêm TM (nếu nguyên nhân do ung thư hay dị ứng)
-
TE: 0,3mg/kg chia 1-2 lần/ ngày, uống sau ăn hoặc Tiêm TM (nếu nguyên nhân do ung thư hay dị ứng)
-
-
Những can thiệp không dùng thuốc: ở nơi thoáng khí, dẫn lưu tư thế, loại bỏ các kích thích từ môi trường như khói, bụi…
III.4. BUỒN NÔN/NÔN
III.4.1. NGUYÊN NHÂN
-
Phản ứng viêm trong các bệnh nhiễm trùng, độc tính của vi khuẩn, rối loạn chuyển hóa
-
Tác dụng không mong muốn của thuốc
-
Tăng áp lực nội sọ
-
Lo lắng, bồn chồn
-
Liệt/ tắc ruột
-
Gan to, u tạng rỗng
-
Kích thích khi sử dụng máy thở
III.4.2. ĐÁNH GIÁ BUỒN NÔN/NÔN
-
Bệnh sử/tiền sử: khởi phát, tần suất, độ nặng, triệu chứng đi kèm, thuốc đang sử dụng…
-
Khám thực thể: đánh giá mức độ mất nước, là bước đánh giá quan trọng để tìm nguyên nhân
III.4.3. ĐIỀU TRỊ NÔN/BUỒN NÔN
-
Xác định, điều chỉnh và loại bỏ các nguyên nhân cơ bản nếu có thể và phù hợp với mục tiêu điều trị của bệnh nhân
-
Sử dụng thuốc tùy theo nguyên nhân:
-
Phản ứng viêm, độc tính vi khuẩn, rối loạn chuyển hóa:
-
Primperan 10mg/lần, 2-3 lần/ngày, uống hoặc Tiêm TM
-
Haloperidol 0,5-2mg/ lần, 2-4 lần/ngày, uống hoặc Tiêm TM hoặc Tiêm dưới da
-
Dexamethasone 8-20mg/ngày, chia 1-2 lần, uống hoặc Tiêm TM
-
-
Tác dụng không mong muốn của thuốc:
-
Diphenhydramine 25-50 mg/lần, 3-4 lần/ngày, uống hoặc tiêm TM
-
Scopolamine 1,5-6mg miếng dán da 72h/lần hoặc 0,1-0,2mg Tiêm dưới da/6-8h
-
-
Tăng áp lực nội sọ:
- Dexamethasone 8-20mg/ngày, chia 1-2 lần, uống hoặc Tiêm TM
-
Lo lắng, bồn chồn:
-
Diazepam: 5-10mg/lần, 3 lần/ngày, uống hoặc Tiêm TM/Tiêm dưới da
-
Lorazepam 0,5-2 mg/lần, 4-6 lần/ngày, uống hoặc Tiêm TM/Tiêm dưới da.
-
-
Liệt ruột:
- Metoclopramide 10mg/lần, 4 lần/ngày, uống hoặc Tiêm TM
-
Gan to/ u tạng rỗng:
- Dexamethasone 8-20mg/ ngày chia 1-2 lần, uống hoặc Tiêm TM.
-
Tắc ruột:
-
Dexamethasone 8-20mg/ ngày chia 1-2 lần, uống hoặc Tiêm TM
-
Mở dẫn lưu dạ dày, thuốc chống co thắt, thuốc giảm tiết, kháng sinh…
-
-
Kích thích khi sử dụng máy thở:
-
Diphenhydramine 25-50 mg/lần, 3-4 lần/ngày, uống hoặc tiêm TM
-
Scopolamine 1,5-6mg miếng dán da 72h/lần hoặc 0,1-0,2mg Tiêm dưới da/6-8h
-
-
-
Những can thiệp không dùng thuốc: ăn thức ăn mềm, chia nhiều bữa nhỏ, tránh thức ăn nhiều mùi, vị, thức ăn chua, cay, có nhiều dầu mỡ, không ăn khi đang nằm,…
III.5. TÁO BÓN
III.5.1. NGUYÊN NHÂN
-
Thuốc: opiod, thuốc kháng cholin, viên sắt, thuốc chẹn kênh canci..
-
Tắc ruột
-
Các bất thường nội tiết, chuyển hóa
-
Chèn ép cột sống
-
Rối loạn chức năng tự động…
III.5.2. ĐÁNH GIÁ TÁO BÓN
-
Bệnh sử/tiền sử: tần suất đi tiêu, tính chất phân, sử dụng thuốc, tiền sử phẫu thuật …
-
Khám thực thể: tìm các triệu chứng thực thể gợi ý nguyên nhân, thăm khám trực tràng phải được thực hiên cho tất cả bệnh nhân mới với triệu chứng táo bón
III.5.3. ĐIỀU TRỊ TÁO BÓN
-
Xác định, điều chỉnh và loại bỏ các nguyên nhân cơ bản nếu có thể và phù hợp với mục tiêu điều trị của bệnh nhân
-
Điều trị táo bón do opioid:
-
Sorbitol 5g uống tối đa 3 lần/ngày
-
Lactulose 10g/15ml, uống 30ml, ngày 1-2 lần
-
Bisacodyl 10mg uống 1-2 lần/ ngày
-
Naloxone 1-2 mg uống/8h trong trường hợp nặng
-
Uống dầu ăn 5-30ml
-
Thụt tháo hoặc lấy phân bằng tay
-
Thụt hậu môn bằng Natribiphosphate hoặc dầu paraffin 1 lần/ ngày
-
-
Những can thiệp không dùng thuốc: tập thói quen đi tiêu bình thường, uống nước thường xuyên, ăn nhiều rau củ quả có nhiều chất xơ, tăng cường vận động…
III.6. TIÊU CHẢY
III.6.1. NGUYÊN NHÂN
-
Nhiễm trùng: vi trùng, virus, ký sinh trùng
-
Thuốc: ARV, kháng sinh…
-
Bệnh nội tiết: cường giáp, tiểu đường..
-
Chấn động về cảm xúc: hội chứng ruột kích thích…
III.6.2. ĐÁNH GIÁ TIÊU CHẢY
-
Bệnh sử/tiền sử: tần suất, tính chất phân, triệu chứng đi kèm, chế độ ăn, thuốc đang điều trị…
-
Khám thực thể: đánh giá tình trạng mất nước, các thăm khám tìm nguyên nhân gợi ý…
III.6.3. ĐIỀU TRỊ TIÊU CHẢY
-
Nếu có thể và phù hợp với mục đích điều trị của BN, xác định và loại trừ hoặc điều trị nguyên nhân tiềm tàng
-
Điều trị theo nguyên nhân có thể:
-
Nhiễm trùng: điều trị nguyên nhân bằng kháng sinh thích hợp, bù nước và điện giải
-
Vô căn, không đáp ứng với điều trị kháng sinh (loại trừ tiêu chảy do nhiễm trùng):
-
Loperamide uống 4 mg, sau đó 2mg mỗi lần đi ngoài cho đến tối đa 16mg/ngày
-
Diphenoxylate+ atropin (5mg+0,05mg) tối đa 4 lần ngày
-
Codein như điều trị đau
-
Morphine như điều trị đau
-
-
Tắc nghẽn ruột không liên tục do khối u:
- Dexamethasone 8-20mg/ngày, chia 1-2 lần uống hoặc Tiêm TM
-
Dùng thuốc nhuận trường quá mức: dừng hoặc giảm liều thuốc nhuận trường
-
-
Do ARV: xem xét thay đổi phác đồ ARV
-
Những can thiệp không dùng thuốc: uống đủ nước, ăn thức ăn mềm, giàu năng lượng, chia nhiều bữa, hạn chế thức ăn quá ngọt, quá béo, vệ sinh sạch sẽ vùng hậu môn, sinh dục,…
III.7. MỆT MỎI
III.7.1. NGUYÊN NHÂN
-
Có thể do bản thân AIDS
-
Các nhiễm trùng khác, đặc biệt là lao
-
Tác dụng phụ của thuốc
-
Thiếu máu
-
Trầm cảm, lo âu
-
Mất nước….
III.7.2. ĐÁNH GIÁ MỆT MỎI
-
Bệnh sử/tiền sử: cấp tính (< 1tháng) / mạn tính (> 1 tháng), mức độ, ảnh hưởng sinh hoạt hằng ngày, dùng thuốc,…
-
Khám thực thể: định hướng nguyên nhân
III.7.3. ĐIỀU TRỊ MỆT MỎI
-
Điều trị nguyên nhân cơ bản của mệt mỏi nếu phù hợp mục đích điều trị của bệnh nhân: truyền máu nếu thiếu máu nặng, ARV, điều trị lao cho bệnh nhân lao, điều trị thích hợp cho nhiễm trùng cơ hội, thuốc chống trầm cảm cho BN trầm cảm…
-
Sử dụng thuốc:
-
Methylphenidate: 2,5-5mg uống vào 8h sáng và buổi trưa, có thể tăng liều theo nhu cầu, tối đa 60mg/ngày
-
Arcalion 400mg, uống 1 lần sau ăn sáng
-
Prednisolone 20-80mg/ngày hoặc Dexamethasone 8-20mg/ ngày, chia 1-2 lần, uống hoặc Tiêm TM
-
-
Những can thiệp không dùng thuốc: động viên BN ăn đủ chất, cho BN ăn thức ăn BN thích, chia nhỏ bữa ăn, hỗ trợ giải quyết vấn đề kinh tế xã hội…
III.8. MẤT NGỦ
III.8.1. NGUYÊN NHÂN
-
Đau chưa được kiểm soát
-
Các triệu chứng gây khó chịu khác: ho, khó thở…
-
Trầm cảm, lo âu
-
Thuốc
-
Các vấn đề môi trường: làm việc ca/kíp, phòng ngủ nhiều tiếng ồn…
III.8.2. ĐÁNH GIÁ MẤT NGỦ
-
Tìm hiểu: có vấn đề sức khỏe nào không, có vấn đề tâm thần nào không, có vấn đề hành vi nào không, các yếu tố cản trở giấc ngủ, các thói quen cải thiện giấc ngủ…
-
Xem xét rối loạn giấc ngủ là tiên phát (mất ngủ là triệu chứng chính/duy nhất) hay thứ phát (mất ngủ là 1 phần của 1 phức hợp triệu chứng)
III.8.3. ĐIỀU TRỊ MẤT NGỦ
-
Điều trị đau và các triệu chứng gây mất ngủ khác
-
Điều trị trầm cảm và lo lắng nếu có
-
Sử dụng thuốc: Diazepam 5-10mg hoặc Lorazepam 0,5-2mg hoặc Chlorpromazine 10-25mg hoặc Amitriptyline 10-50mg, uống trước khi ngủ
-
Những can thiệp không dùng thuốc: sắp xếp chỗ ngủ thoáng khí, yên tĩnh, không chói sáng, đặt thời gian thức và ngủ phù hợp, không uống trà/café trước khi ngủ…
III.9. TRẦM CẢM- LO ÂU
III.9.1. NGUYÊN NHÂN
-
Đau, khó thở và các triệu chứng gây khó chịu khác chưa được kiểm soát
-
Các yếu tố gây chấn động tâm thần
-
Các tác nhân stress thể chất: bệnh tật, di chứng, tác động của thuốc…
-
Các ức chế tâm lý xã hội: cảm giác mất lòng tự trọng, mất cảm giác kiểm soát bản thân hoặc quyền lực…
III.9.2. ĐÁNH GIÁ TRẦM CẢM- LO ÂU
-
Các triệu chứng về cảm xúc: cảm xúc trầm, mất hứng thú, hay cáu kỉnh, tuyệt vọng, cảm giác vô dụng, tội lỗi…
-
Các triệu chứng về hành vi: thờ ơ, không tuân lệnh, thu mình lại, trì trệ về tâm thần vận động
-
Các triệu chứng về nhận thức: giảm tập trung, ý tưởng tự sát, giả sa sút trí tuệ, đau khó điều trị, sự bận tâm quá mức về bản thân
III.9.3. ĐIỀU TRỊ TRẦM CẢM- LO ÂU
-
Điều trị theo nguyên nhân:
-
Trầm cảm- lo âu do đau, khó thở và các triệu chứng gây khó chịu khác: điều trị và kiểm soát tốt đau, khó thở và các triệu chứng gây khó chịu
-
Trầm cảm- lo âu do các yếu tố gây chấn động tâm thần: liệu pháp tâm lý
-
-
Sử dụng thuốc
-
Trầm cảm:
-
Paroxetine: liều khởi đầu uống 20mg/ ngày, tăng dần liều, liều hiệu quả thông thường 20-50mg/ ngày; cần vài tuần mới có hiệu quả
-
Amitriptyline: liều khởi đầu 25 mg/ngày, uống trước ngủ, tăng dần liều, liều hiệu quả thông thường 50-200mg; cần vài tuần mới có hiệu quả
-
-
Lo âu:
-
Clonazepam: 0,25- 0,5mg uống 1-2 lần/ngày hoặc Diazepam 2-10mg, 2-3 lần/ngày, uống hoặc Tiêm TM
-
Imipramine: 50-100mg/ ngày, uống trước khi ngủ, tăng dần liều, tối đa 200mg/ngày; cần vài tuần mới có hiệu quả
-
-
-
Những can thiệp không dùng thuốc: hỗ trợ tâm lý, tình cảm, khuyến khích BN bày tỏ suy nghĩ và tình cảm của họ; hỗ trợ xã hội công việc, chỗ ở, thức ăn; không để BN 1 mình nếu có nguy cơ tự sát..
III.10. MÊ SẢNG
III.10.1. NGUYÊN NHÂN
-
Các thuốc hướng thần
-
Thiếu Oxy máu/ tăng cacbonic máu
-
Suy thận, suy gan
-
Nhiễm trùng toàn thân
-
Nhiễm trùng hoặc tổn thương hệ thần kinh trung ương
-
Bệnh tâm thần
-
Hội chứng cai
III.10.2. ĐÁNH GIÁ MÊ SẢNG
-
Đánh giá: mức độ tỉnh táo, khả năng nhận thức, khả năng cư xử
-
Đánh giá: cảm xúc, hành vi, nhận thức
-
Khám tình trạng tâm thần: diện mạo, khả năng nói, tâm trạng, cảm xúc, tư duy…
III.10.3. ĐIỀU TRỊ MÊ SẢNG
-
Điều trị hết tất cả các nguyên nhân có thể giải quyết được
-
Sử dụng thuốc:
-
Haloperidol: 0,5-5mg, 2-4 lần/ ngày uống hoặc Tiêm TM hoặc tiêm dưới da. Có thể cho liều thường xuyên hơn nếu biểu hiện nghiêm trọng
-
Chlorpromazine: 10-50mg, 2-3 lần/ ngày uống hoặc Tiêm TM
-
-
Những can thiệp không dùng thuốc: tìm hiểu lý do khiến BN kích động, chia sẻ, động viên BN, tạo không gian thích hợp cho BN nghỉ ngơi…
III.11. NGỨA
III.11.1. NGUYÊN NHÂN
-
Khô da, viêm da tiếp xúc
-
Ghẻ
-
Viêm nang lông tăng bạch cầu ái toan
-
Tắc mật
-
Do thuốc
-
HIV, hội chứng ure huyết cao..
III.11.3 ĐIỀU TRỊ NGỨA
-
Điều trị theo nguyên nhân
-
Khô da: kem/ hỗn dịch bôi làm mềm da
-
Viêm da tiếp xúc: corticoid hiệu lực cao bôi tại chỗ
-
Ghẻ: điều trị ghẻ
-
Viêm nang lông tăng Bạch cầu ái toan
-
Do vi khuẩn: Doxycyclin 200mg/ ngày
-
Do nấm: Itraconazole 200mg/ ngày
-
Antihistamin: Loratadine 10-20mg/ ngày
-
Thuốc bôi tại chỗ tùy nguyên nhân: gel Erythromycin 2%, dung dịch Ketoconazole, dung dịch Metronidazole 0,75% …
-
-
Tắc mật:
-
Đặt ống thông mật nếu có thể
-
Ondansetron 8mg uống 3 lần/ngày
-
-
Do thuốc opioid:
-
Thay đổi opioid nếu có thể
-
Diphenhydramine 12,5- 50 mg/ 4h, uống hoặc tiêm TM
-
-
Các nguyên nhân khác: HIV, tăng ure huyết
-
Diphenhydramine 12,5- 50 mg/ 4h, uống hoặc tiêm TM
-
prednisolone 20-80mg/ngày hoặc Dexamethasone 4-20 mg/ngày, chia 1-2 lần, uống hoặc Tiêm TM
-
-
-
Những can thiệp không dùng thuốc: tránh gãi gây tổn thương và nhiễm trùng da, để nước tắm ở nhiệt độ mà BN cảm thấy dễ chịu, không chà xát mạnh da khi tắm…
III.12. LOÉT DO NẰM LÂU
III.12.1. ĐÁNH GIÁ LOÉT
-
Giai đoạn 1: đỏ da vùng bị tỳ đè
-
Giai đoạn 2: có nốt phỏng hoặc vết loét nhỏ
-
Giai đoạn 3: loét da, tổn thương mô dưới da
-
Giai đoạn 4: loét sâu, có tổn thương cơ, xương, gân và khớp
III.12.2. ĐIỀU TRỊ LOÉT
-
Giảm đau: tương tự như điều trị đau
-
Giai đoạn 1-2: giảm áp lực tỳ đè lên vết loét: dùng đệm mềm, thường xuyên thay đổi tư thế BN, có miếng lót gót chân hoặc kê nâng gót chân khỏi giường, giữ cho BN luôn khô ráo, tránh làm chấn thương da do kéo, trượt, điều trị đau, đắp bằng màng bán thấm
-
Giai đoạn 3: xử trí như giai đoạn 1-2, làm sạch bằng dung dịch povidineiodine 10%, đắp phủ bằng băng chuyên dùng
-
Giai đoạn 4: xử trí như gia đoạn 3, nếu vảy dày hay hoại tử rộng cắt bỏ bớt tổ chức hoại tử, đối với vết thương có mùi hôi thối nghiền viên Metronidazole rắc lên vết thương
IV. HỖ TRỢ TÂM LÝ- XÃ HỘI
-
Hỗ trợ tâm lý- xã hội là thành tố không thể thiếu trong chăm sóc giảm nhẹ
-
Hỗ trợ tâm lý- xã hội là những hỗ trợ về nhu cầu/ sự chịu đựng về mặt xã hội, cảm xúc, tâm linh của BN và gia đình:
-
Cảm xúc: tội lỗi, buồn, lo lắng, xấu hổ, giận dữ
-
Xã hội: hỗ trợ của gia đình và bạn bè, tiếp cận các nhu cầu cơ bản; thức ăn, nhà ở
-
Tâm linh: hiểu về cuộc sống trên cơ sở ý nghĩa và giá trị của nó
-
-
Hỗ trợ tâm lý- xã hội bao gồm:
-
Tư vấn, tiết lộ tình trạng nhiễm, trầm cảm, lo buồn
-
Xây dựng cho BN niềm tin về cuộc sống của họ
-
Các mối quan hệ xã hội: tình yêu, sự cảm thông và hỗ trợ từ gia đình, bạn bè, những người cùng hoàn cảnh
-
Các khía cạnh khác của chăm sóc: kinh tế, nhà ở, thực phẩm
-
Hỗ trợ lập kế hoạch tương lai: lập di chúc, lập kế hoạch tương lai cho trẻ em
-
Hỗ trợ cho gia đình BN về sự mất mát, đau buồn và mất người thân
-
V. TÀI LIỆU THAM KHẢO
-
Bộ y tế: Quyết định 3483/QĐ-BYT về việc ban hành “ Hướng dẫn chăm sóc giảm nhẹ đối với người bệnh ung thư và AIDS” ban hành ngày 15 tháng 9 năm 2006
-
Chăm sóc giảm nhẹ cho bệnh nhân HIV/AIDS và ung thư ở Việt Nam: Tài liệu tập huấn cơ bản- Trường ĐH Y khoa Havard- Trung tâm chăm sóc giảm nhẹ
-
Chăm sóc giảm nhẹ cho bệnh nhân HIV/AIDS và ung thư ở Việt Nam: Tài liệu tập huấn nâng cao- Trường ĐH Y khoa Havard- Trung tâm chăm sóc giảm nhẹ
-
AIDS Palliative care . UNAIDS technical update, October 2000
-
Suggested essential WHO drugs list for Palliative care, December 2000
-
WHO, Palliative care