I. CÁC BỆNH NHIỄM NẤM
I.1. Bệnh nhiễm nấm Candida
I.1.1. Chẩn đoán
-
Nấm họng: Nuốt đau, nhiều đốm giả mạc màu trắng, xốp, mủn, dễ bong ở lưỡi, lợi, mặt trong má, vòm họng, mặt trước amidan, thành sau họng.
-
Nấm thực quản: Nuốt đau, nuốt nghẹn dọc sau xương ức có thể kèm nấm họng. Chẩn đoán dựa vào lâm sàng, chỉ soi cấy khi lâm sàng không điển hình hoặc điều trị không kết quả. Soi thực quản khi điều trị không đỡ.
-
Nấm sinh dục: Ngứa, rát, dịch tiết màu trắng như váng sữa; âm hộ - âm đạo đỏ, phù nề và đau, có thể thấy giả mạc màu trắng; bệnh hay tái phát. Chẩn đoán dựa vào lâm sàng, chỉ soi cấy khi lâm sàng không điển hình hoặc điều trị không kết quả.
I.1.2. Điều trị:
-
Nấm họng: Fluconazol uống 150-300 mg/ngày x 7 ngày.
-
Nấm thực quản: Fluconazol uống 300 mg/ngày x 14 ngày hoặc Itraconazole uống 400 mg/ngày x 14 ngày.
-
Nấm sinh dục: Fluconazol 150 mg uống liều duy nhất, nếu người bệnh suy giảm miễn dịch nặng thì dùng liều cao và kéo dài hơn
-
Hoặc Itraconazole 100 mg uống 2 viên/ngày x 3 ngày liên tiếp.
-
Hoặc Clotrimazole 100mg/moconazole 100mg đặt âm âm đạo 1 viên/ngày x 3 – 7 ngày.
-
Hoặc Clotrimazole 500mg đặt 1 lần.
-
I.2. Bệnh nhiễm nấm Penicillium marneffei (Talaromyces marneffei)
I.2.1. Chẩn đoán
-
Lâm sàng: sốt kéo dài, sụt cân, thiếu máu, gan-lách-hạch to, sang thương da hoại tử trung tâm; Biểu hiện phổi: sốt, ho khan, có thể có khó thở.
-
Xét nghiệm: soi cấy tìm Penicillium marneffei trong bệnh phẩm.
-
Chẩn đoán phân biệt: Nhiễm nấm toàn thân khác: Histoplasma capsulatum, Cryptococcus neoformans; bệnh lao lan tỏa.
I.2.2. Điều trị
-
Phác đồ ưu tiên:Amphotericin B: 0,7 -1,0 mg/kg/ngày tĩnh mạch x 2 tuần; sau đó, Itraconazole 200 mg x 2 lần/ngày uống x 8 - 10 tuần.
-
Phác đồ thay thế (cho trường hợp nhẹ hoặc không có Amphotericin B): Itraconazole 200 mg x 2 lần/ngày x 8 tuần.
-
Điều trị duy trì: Itraconazole 200 mg/ngày ở người lớn và 3 mg/kg/ngày ở trè em; ngừng sử dụng khi người bệnh điều trị ARV có số TCD4 > 200 TB/mm3 ≥ 6 tháng.
I.3. Bệnh nhiễm nấm Cryptococcus neoformans
I.3.1. Chẩn đoán
I.3.1.1. Viêm màng não nấm:
-
Lâm sàng: sốt, nhức đầu nhiều, ngày càng tăng, có thể mờ mắt, ù tai; cổ gượng; có thể có sang thương da
-
Xét nghiệm dịch não tủy:
- Áp lực tăng, đạm tăng, đường bình thướng hoặc giảm nhẹ
-
Soi: nhuộm mực tàu thấy nấm hạt men vách dày chiết quang.
-
Cấy thấy nấm C. neoformans
I.3.1.2.Nhiễm nấm huyết...
-
Lâm sàng: sốt, sang thương da dạng sẫn hoại tử, thâm nhiễm phổi
-
Xét nghiệm: cấy máu, cấy sang thương da tìm C. neoformans.
-
Phân lập được nấm trong máu hoặc các bệnh phẩm khác.
I.3.2. Điều trị
-
Giai đoạn tấn công: 2 tuần. Dùng một trong các phác đồ sau:
-
Amphotericin B tĩnh mạch 0,7-1,0 mg/kg/ngày + Flucytosine uống 100 mg/ngày.
-
Hoặc: Amphotericin B tĩnh mạch 0,7-1,0 mg/kg/ngày phối hợp Fluconazole uống 800 - 900 mg/ngày (12 mg/kg/ngày và < 900 mg/ngày cho trẻ em <18 tuổi).
-
Hoặc: Fluconazole uống 800 – 1.200mg/ngày khi không có Amphotericin B.
-
-
Giai đoạn củng cố: 8 tuần. Uống Fluconazole 800 - 900 mg/ngày (hoặc 12 mg/kg/ngày và < 900 mg/ngày cho trẻ em <18 tuổi).
-
Giai đoạn duy trì: Uống Fluconazole uống 150 - 200 mg/ngày (hoặc 6 mg/kg/ngày và < 000mg/ngày cho trẻ em <18 tuổi). Ngừng điều trị duy trì khi người bệnh điều trị ARV > 1 năm, lâm sàng ổn định và:
-
Số lượng tế bào CD4 > 200 tế bào/mm3 trên 6 tháng
-
Hoặc số lượng tế bào CD4 > 100 tế bào/mm3 và HIVRNA dưới ngưỡng phát hiện.
-
-
Điều trị tăng áp lực nội sọ: chọc dò dẫn lưu dịch não tủy hàng ngày một hoặc nhiều lần tùy mức độ tăng áp lực, mỗi lần lấy 15 – 20ml dịch cho đến khi BN bớt đau đầu.
I.3.3. Thời gian khởi đầu điều trị ARV
Trì hoãn điều trị ARV cho đến khi có đáp ứng lâu dài với điều trị thuốc kháng nấm:
-
Sau 4 tuần điều trị với phác đồ chứa Amphotericin B.
-
Sau 4 - 6 tuần điều trị với phác đồ chỉ có Fluconazole.
I.4. Viêm phổi do Pneumocystis jiroveci (PCP)
I.4.1. Chẩn đoán
-
Lâm sàng: sốt, ho khan, đau ngực,thở nhanh, khó thở khi gắng sức, nhịp tim nhanh, nghe phổi ran thô lan tỏa hoặc bình thường
-
XQ phổi:thâm nhiễm mô kẽ lan tỏa 2 bên hoặc dạng nốt, dạng nang
-
Xét nghiệm đàm:
-
Soi đàm: nhuộm giêm sa, nhuộm bạc hoặc nhuộm miễn dịch huỳnh quang trực tiếp tìm thể nang hoặc thể dưỡng bào của nấm.
-
PCR tìm nấm: độ nhạy cao nhưng không rõ nấm thường trú hay gây bệnh.
-
I.4.2. Điều trị
-
Phác đồ: Cotrimoxazol, liều dựa trên TMP: 15mg/kg/ngày uống hoặc tĩnh mạch, chia 4 lần x 21 ngày
-
< 40 kg: TMP-SMX 480 mg, 2 viên/lần x 4 lần.
-
hơn 40 kg: TMP- SMX 480 mg, 3 viên/lần x 4 lần.
-
-
Trường hợp suy hô hấp: trung bình hoặc nặng với PaO2< 70 mmHg hoặc AaDPO2 ≥ 35mmHg.
-
Prednison uống: 40 mg x 2 lần/ngày x 5 ngày, sau đó 40 mg x 1 lần/ngày x 5 ngày, rồi 20 mg x 1 lần/ngày x 11 ngày, hoặc
-
Methylprednisolon tĩnh mạch = 75% liều Prednison.
-
-
Điều trị duy trì: Cotrimoxazol 960 mg uống hàng ngày cho đến khi điều trị ARV có TCD4 > 350 TB/mm3 kéo dài ≥ 6 tháng.
-
Phác đồ thay thế (khi dị ứng Cotrimoxazol):
- Clindamycin 600 mg tiêm tĩnh mạch hoặc 450 mguống ngày 3 lần + Primaquine 15 mg uống 1 lần/ngày x 21 ngày.
II. CÁC BỆNH NHIỄM KÝ SINH TRÙNG
II.1. Viêm não do Toxoplasma
II.1.1. Chẩn đoán
-
Lâm sàng: sốt, nhức đầu, ói,co giật, rối loạn tri giác; dấu thần kinh khu trú (liệt dây thần kinh sọ, liệt nửa người, cổ cứng, dấu tiểu não)
-
CT/MRI não: hình ảnh điển hình tổn thương choán chổ với một hoặc nhiều ổ có dạng hình nhẫn.
-
Huyết thanh chẩn đoán Toxoplasma IgG dương tính.
II.1.2. Điều trị
-
Điều trị tấn công: Cotrimoxazol liều dựa trên TMP 10 mg/kg/ngày trong 6 tuần.
-
Điều trị duy trì: Cotrimoxazol 960 mg/ ngày, ngừng khi người bệnh điều trị ARV có TCD4 trên 350 TB/mm3 ≥ 6 tháng
-
Đáp ứng trên lâm sàng với điều trị sau 10 ngày và cải thiện hình ảnh tổn thương trên CT/MRI trong thời gian 2 – 4 tuần.
-
Corticoid:
-
Chỉ định: điều trị hiệu ứng khối u (phù não) liên quan đến các tổn thương dạng khối u hoặc phù não.
-
Thuốc: Dexamethason: 16mg/ngày, chia 4 lần, tĩnh mạch. Ngưng ngay khi lâm sàng cải thiện.
-
II.2. Các bệnh tiêu chảy do ký sinh đơn bào
II.2.1. Tiêu chảy mạn tính do Cryptosporidia
-
II.2.1.1. Chẩn đoán
-
Lâm sàng: tiêu chảy cấp hoặc bán cấp tính với phân toàn nước kèm ói, đau bụng hoặc sốt
-
Soi phân: tìm nang trứng trong phân bằng nhuộm acid nhanh hoặc nhuộm miễn dịch huỳnh quang.
-
-
II.2.1.2. Điều trị: Không có điều trị nào hiệu quả nếu không điều trị ARV. Có thể dùng các thuốc sau:
-
Nitazoxanide 500 – 1000 mg uống mỗi 12 giờ x 14 ngày + điều trị ARV + bù nước - điện giải + điều trị triệu chứng tiêu chảy, hoặc
-
Paromomycin 500 mg uống mỗi 6 giờ x 14 – 21ngày + điều trị ARV + bù nước - điện giải + điều trị triệu chứng tiêu chảy.
-
Azithromycin uống 20 mg/kg/ngày x 4 tuần.
-
II.2.2. Tiêu chảy mạn tính do Isospora
-
II.2.2.1. Chẩn đoán
-
Lâm sàng: Tiêu chảy cấp hoặc bán cấp tính với phân toàn nước kèm ói, đau bụng hoặc sốt nhẹ.
-
Soi phân: tìm thấy nang trứngtrong phân bằng nhuộm acid nhanh hoặc nhuộm huỳnh quang cực tím.
-
-
II.2.2.2. Điều trị
Bù nước - điện giải cho các bệnh nhân mất nước.
Bổ sung dinh dưỡng cho các bệnh nhân dinh dưỡng kém.
-
a) Điều trị tấn công
+ TMP-SMX (160 mg/800 mg) uống hoặc tĩnh mạch x 4 lần/ngày, trong 10 ngày, hoặc + Bắt đầu với TMP-SMX (160 mg/800 mg) x 2 lần/ngày trước và tăng liều hàng ngày và/hoặc kéo dài (đến 3 – 4 tuần) nếu triệu chứng xấu hơn hoặc dai dẳng. -
b) Điều trị duy trì
+ Pyrimethamine 50–75 mg/ngày, uống + Acid folic 10–25 mg/ngày, uống, hoặc + Ciprofloxacin 500 mg x 2 lần/ngày, uống trong 7 ngày.
III. BỆNH DO NHIỄM VI KHUẨN
III.1. Bệnh do Mycobacterium avium complex (MAC)
III.1.1. Chẩn đoán
-
Lâm sàng: Sốt, đổ mồ hôi đêm, sụt cân, mệt mỏi, tiêu chảy, đau bụng, gan – lách-hạch to. Một số bệnh lý liên quan đến hội chứng viêm phục hồi miễn dịch (IRIS): viêm hạch cổ, viêm phổi, viêm cốt tủy, viêm màng ngoài tim, viêm hạch ổ bụng…
-
Chẩn đoán hình ảnh tìm hạch to: X quang phổi, siêu âm bụng tổng quát, CT ngực-bụng.
-
Xét nghiệm: Cấy máu, tủy xương, dịch của hạch và các dịch cơ thể.
-
Nghĩ đến nhắc chẩn đoán MAC nếu điều trị lao không đáp ứng sau 2 – 4 tuần.
III.1.2. Điều trị
III.1.2.1. Phác đồ ưu tiên:
- Clarithromycin uống 500 mg x 2 lần/ngày + Ethambutol uống 15mg/kg/ngày.
III.1.2.2. Phác đồ thay thế:
-
Azithromycin uống 500 mg/ngày + Ethambutol + Rifabutin uống 300 mg/ngày; hoặc
-
Azithromycin uống 500 mg/ngày + Ethambutol; hoặc
-
Ciprofloxacin 500 mg x 2 lần/ ngày.
III.1.2.3. Chỉ định ngừng điều trị MAC
- Người bệnh được điều trị ARV và có số TCD4 tăng >100 TB/mm3>6 tháng.
III.2. Viêm màng não mủ
-
Viêm màng não mủ do tụ cầu và P.aeruginosa thường xảy ra trên bệnh nhân nhiễm HIV tiêm chích ma túy hơn bệnh nhân không nhiễm HIV.
-
Lâm sàng, xét nghiệm, chẩn đoán và điều trị: xem bài điều trị bệnh Viêm màng não mủ.
IV. CÁC BỆNH NHIỄM VIRUS
IV.1. Bệnh nhiễm virus Herpes simplex (HSV)
IV.1.1. Chẩn đoán
-
Herpes môi – sinh dục: nổi mụn nước, loét và đóng mài ở môi, ở vùng hậu môn – sinh dục.
-
Loét thực quản: nuốt khó, nuốt đau. Nội soi thực quản phát hiện vết loét và tìm thấy tế bào khổng lồ đa nhân trong mẫu sinh thiết thực quản.
-
Viêm não: sốt cao, rối loạn tri giác, co giật. Xét nghiệmPCR DNT.
IV.1.2. Điều trị
IV.1.2.1. Herpes miệng-môi, sinh dục đợt cấp
Thời gian điều trị 5 – 10 ngày:
-
Phác đồ ưu tiên: Acyclovir400 mg x 3 lần/ngày, uống.
-
Phác đồ thay thế: Valacyclovir 1g x 2 lần/ngày, uống.
IV.1.2.2. Điều trị ức chế mạn tính
-
Chỉ định: bệnh nhân tái phát nặng nhiều lần hoặc muốn giảm tần xuất tái phát.
-
Thuốc:
-
Acyclovir 400 mg x 2 lần/ngày,hoặc
-
Valacyclovir 500 mg x 2 lần/ngày, uống.
-
-
Điều trị suốt đời không liên quan đến cải thiện tế bào TCD4.
IV.1.2.3. Điều trị viêm não do Herpes
- Acyclovir 10 mg/kg x 3 lần/ngày, tiêm mạch, thời gian điều trị 10 – 14 ngày.
IV.2. Bệnh Zona
IV.2.1. Chẩn đoán
-
Lâm sàng: Sốt, sang thương da dạng hồng ban-sẩn tiến triển đến mụn nước trong, mụn nước đục và đóng mài kèm đau rát, thường gặp theo phân bố của các dây thần kinh sọ, vùng cổ, vùng xương cùng.
-
PCR tìm VZVDNA giúp chẩn đoán bệnh VZV nội tạng.
IV.2.2. Điều trị
-
Phác đồ ưu tiên: Acyclovir 800 mg x 5 lần, uống x 7 ngày.
-
Phác đồ thay thế: Valacyclovir 1000 mg x 3 lần/ngày, uống hoặc Famciclovir 500 mg x 3 lần/ngày, uống.
IV.3. Bệnh nhiễm Cytomegalovirus (CMV)
IV.3.1. Chẩn đoán
-
Viêm võng mạc: hình ảnh ruồi bay trước mắt, nhìn mờ, sợ ánh sáng, tiến triển đến bong võng mạc. Soi đáy mắt thấy hoại tử ở võng mạc, có thể kèm xuất huyết.
-
Viêm đại tràng: tiêu chảy, đau bụng, chán ăn, sụt cân. Nội soi đại tràng phát hiện vết loét và tìm thấy thể vùi trong mẫu sinh thiết đại tràng.
-
Viêm loét thực quản: nuốt đau. Nội soi thực quản phát hiện vết loét và tìm thấy thể vùi trong mẫu sinh thiết thực quản.
-
Bệnh ở hệ thần kinh trung ương: sa sút trí tuệ, viêm não, viêm đa rễ thần kinh. Dịch não tủy tăng tế bào.
IV.3.2. Điều trị viêm võng mạc do CMV
IV.3.2.1. Giai đoạn cấp
-
Ganciclovir 2 mg/0,05 – 0,1 ml tiêm nội nhãn x 2 lần/tuần trong 3 tuần, sau đó duy trì 1 lần/tuần,hoặc
-
Ganciclovir truyền tĩnh mạch 7,5 10mg/kg/ngày x 2 lần/ngày trong 21 ngày liên tiếp hoặc lâu hơn nếu không đáp ứng
IV.3.2.2. Điều trị duy trì
-
Ganciclovir 5mg/kg/ngày TM hàng ngày, hoặc 6mg/kg/ngày TM điều trị 5 ngày/tuần; hoặc
-
Valganciclovir uống 900 mg/ngày; hoặc
-
Foscarnet 90 – 120 mg/kg tĩnh mạch mỗi ngày.
Xem xét ngừng điều trị duy trì khi điều trị viêm võng mạc ít nhất 3 – 6 tháng cùng với điều trị ARV đạt TCD4 >100 TB/mm3 ổn định > 6 tháng.
- Các bệnh lý nơi khác (viêm thực quản, viêm đại tràng, viêm đa thần kinh ngoại biên) do CMV: Điều trị tương tự bằng các thuốc tác dụng toàn thân như trên.
IV.4. Điều trị bệnh não chất trắng đa ổ tiến triển (PML) do virus John Cunningham (JCV)
IV.4.1. Chẩn đoán
-
Lâm sàng: khiếm khuyết thần kinh khởi đầu từ từ và tiến triển dần dần, triệu chứng thay đổi tùy theo vùng não bị tổn thương: Khó nói, liệt nửa người, thất điều vận động hoặc rối loạn thăng bằng. Nhức đầu và sốt ít gặp.
-
MRI não: tổn thương chất trắng dạng khối, không tăng quang dạng viền, không hiệu ứng khối u và thường đối xứng.
-
PCR DNT.
IV.4.2. Điều trị
-
Không có thuốc kháng JCV hiệu quả cho dự phòng hoặc điều trị nhiễm JCV hoặc PML.
-
Điều trị chính: ART giúp phục hồi miễn dịch.
IV.5. Đồng nhiễm VGSV B
-
Sàng lọc nhiễm HBV ở người nhiễm HIV
- XN HBsAg cho tất cả người nhiễm HIV. Có thể XN lại một năm 1 lần nếu XN HBsAg âm tính trước đó và người bệnh có nguy cơ nhiễm HBV.
-
Điều trị:
-
Phác đồ ARV ưu tiên TDF + 3TC (hoặc FTC) + EFV
-
Xử trí đợt bùng phát viêm gan vi rút B trên người bệnh điều trị ARV: xử trí giống như ngộ độc gan do ARV và tiếp tục điều trị ARV bao gồm TDF và 3TC.
-
Người bệnh đồng nhiễm HBV/HIV không tự ngưng thuốc ARV đang điều trị tránh bùng phát viêm gan vi rút B.
-
Khi chuyển phác đồ bậc 2 cho người bệnh đồng nhiễm HBV/HIV thì vẫn giữ các thuốc đang điều trị có tác dụng với viêm gan vi rút B như TDF, 3TC.
-
IV.6. Đồng nhiễm VGSV C
-
Chỉ định điều trị cho tất cả các trường hợp viêm gan vi rút C mạn. Người bệnh đồng nhiễm HIV/HCV cần được ưu tiên điều trị viêm gan vi rút C mạn để giảm mắc và tử vong do xơ gan và ung thư gan.
-
Phác đồ theo Hướng dẫn chẩn đoán và điều trị viêm gan vi rút C- Quyết định 5012 QĐ/BYT, 2016.
-
Ưu tiên điều trị viêm gan vi rút C bằng thuốc kháng vi rút trực tiếp DAAs. Lựa phác đồ điều trị ARV và phác đồ điều trị DAAs cần lưu ý vấn đề tương tác thuốc.
-
-
Người bệnh chưa điều trị ARV:
-
CD4 >500 tế bào/mm³: Điều trị điều trị viêm gan vi rút C trước. Thời gian điều trị kéo dài 12 tuần hoặc 24 tuần tùy thuộc tình trạng xơ gan. Bắt đầu điều trị ARV khi kết thúc điều trị viêm gan vi rút C.
-
CD4 từ 200- 500 tế bào/mm³: Cân nhắc từng trường hợp, ưu tiên điều trị ARV. Sau khi dung nạp điều trị ARV bắt đầu điều trị viêm gan vi rút C.
-
CD4<200 tế bào/mm³: Ưu tiên điều trị ARV trước cho đến khi CD4>200 tế bào/mm3 hoặc tải lượng HIV RNA dưới ngưỡng phát hiện thì chỉ định điều trị viêm gan vi rút C mạn tính.
-
-
Người bệnh đang điều trị ARV:
- CD4>200 tế bào/mm3 hoặc tải lượng HIV RNA dưới ngưỡng phát hiện thì chỉ định điều trị viêm gan vi rút C mạn tính.
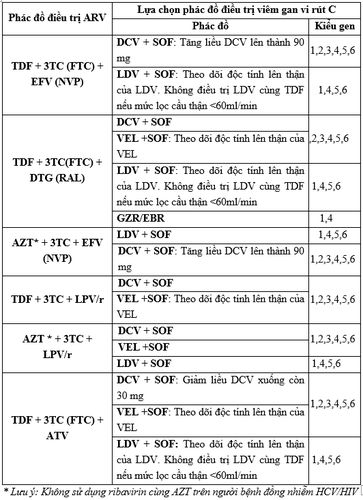
-
Theo dõi điều trị:
-
Đánh giá tuân thủ điều trị và hỗ trợ tuân thủ điều trị
-
Theo dõi và xử trí bùng phát viêm gan B trên người bệnh HIV
-
Theo dõi và xử trí tương tác thuốc điều trị viêm gan vi rút C với các thuốc ARV
-
Theo dõi và xử trí tác dụng phụ của các thuốc ARV, thuốc DAAs, đặc biệt tác dụng phụ của TDF lên thận.
-
Theo dõi biến chứng viêm gan vi rút B, C sàng lọc ung thư gan
-
Theo dõi đáp ứng điều trị của viêm gan vi rút B
-
Theo dõi đáp ứng điều trị của viêm gan vi rút C bằng tải lượng HCV-RNA: Đáp ứng điều trị được coi là làm sạch vi rút khi tải lượng HCV RNA dưới ngưỡng phát hiện sau 12 tuần kết thúc điều trị (đạt SVR 12).
-
V. TÀI LIỆU THAM KHẢO
-
Bộ Y tế: Hướng dẫn quản lý, điều trị và chăm sóc HIV/AIDS, Quyết định số 5418/QĐ-BYT ngày 01/12/2017 của Bộ Y tế.
-
Bộ Y tế: Hướng dẫn chẩn đoán, điều trị bệnh viêm gan vi rút C, Quyết định số 5012/QĐ-BYT ngày 20/9/2016 của Bộ trưởng Bộ Y tế
-
Bộ Y tế (2014). Hướng dẫn chẩn đoán, điều trị bệnh viêm gan vi rút B. Quyết định số 5448/QĐ-BYT ngày 30 tháng 12 năm 2014
-
WHO (2017) Guidelines for managing advanced HIV disease and rapid initiation of antiretroviral therapy
-
AIDS info, Guidelines for Prevention and Treatment of Opportunistic Infections in HIV-Infected Adults and Adolescents, Aug 2017