I. ĐẠI CƯƠNG
-
Sốc là hội chứng lâm sàng do sự giảm tưới máu mô, dẫn đến rối loạn chức năng cơ quan.
-
Sốc giảm thể tích là thể sốc thường gặp nhất, do xuất huyết cấp (mất hồng cầu và huyết tương) hay mất thể tích huyết tương (dịch ngoại bào, dịch tiêu hóa, nước tiểu hay mất nước không nhận biết).
-
Sốc giảm thể tích nặng (mất ≥ 40% thể tích dịch nội mạch), kéo dài nhiều giờ, đặc biệt trên cơ địa lớn tuổi và nhiều bệnh nền, thường có tỉ lệ tử vong cao dù cho có nỗ lực trong việc bồi hoàn thể tích dịch.
II. NGUYÊN NHÂN
Nguyên nhân của sốc giảm thể tích chia làm hai nhóm: sốc giảm thể tích do xuất huyết cấp (mất máu) và sốc giảm thể tích do mất thể tích huyết tương (mất dịch cơ thể).
II.1. Sốc giảm thể tích do mất máu
-
Chấn thương: vết thương mạch máu, vỡ tạng đặc, vỡ xương chậu.
-
Chảy máu đường tiêu hóa: vỡ giãn tĩnh mạch thực quản, loét dạ dày tá tràng, hoặc ruột.
-
Chảy máu qua đường hô hấp: ho ra máu nặng.
-
Bệnh lý mạch máu: phình bóc tách động mạch, dị dạng động tĩnh mạch.
-
Liên quan đến thai sản: thai ngoài tử cung vỡ, vỡ hoặc rách tử cung, âm đạo, mất máu trong quá trình sinh đẻ (kể cả phẫu thuật chủ động).
II.2. Sốc giảm thể tích do mất dịch cơ thể
-
Từ da: bỏng nhiệt hay hóa chất, mất mồ hôi nhiều do làm việc dưới trời nắng gắt
-
Từ ống tiêu hóa: nôn ói hay tiêu chảy.
-
Từ thận: đái tháo đường hay đái tháo nhạt, suy tuyến thượng thận, bệnh thận mất muối, giai đoạn đa niệu của tổn thương ống thận cấp, sử dụng thuốc lợi tiểu mạnh.
-
Mất nước vào khoang thứ ba: người bệnh sau mổ, tắc ruột, viêm tụy cấp, tiêu cơ vân cấp
III. PHÂN ĐỘ SỐC GIẢM THỂ TÍCH
| Dấu hiệu | Nhẹ | Trung bình | Nặng |
|---|---|---|---|
| Thể tích tuần hoàn bị mất so với thể tích dịch nội mạch | 20% | 20–40% | >40% |
| Sinh lý bệnh | Co mạch ngoại biên để dồn máu cho tim và não | Co mạch ngoại biên để dồn máu cho tim và não | Co mạch ngoại biên để dồn máu cho tim và não |
| Triệu chứng | Lo lắng, vã mồ hôi; Xẹp tĩnh mạch ngoại biên; Chi mát, CRT kéo dài | Triệu chứng nhẹ + thêm: Nhịp tim nhanh; Thở nhanh; Thiểu niệu; Hạ huyết áp tư thế | Triệu chứng trung bình + thêm: Rối loạn huyết động (Mạch nhanh nhẹ, khó bắt; huyết áp kẹp, tụt, khó nghe); Rối loạn tri giác (kích thích, lơ mơ, hôn mê) |
IV. CHẨN ĐOÁN
IV.1. CHẨN ĐOÁN XÁC ĐỊNH
IV.1.1. Lâm sàng
-
Thay đổi tri giác: thay đổi từ vật vã, lú lẫn, mê sảng, lơ mơ và hôn mê.
-
Co mạch ngoại biên: da lạnh ẩm, chi lạnh, CRT kéo dài …
-
Mạch nhanh, nhẹ, khó bắt; huyết áp kẹp, tụt, khó nghe.
-
Thở nhanh.
-
Thiểu niệu (nước tiểu 100-400 ml/h).
-
Tình trạng toan kiềm: khởi đầu bệnh nhân có thể nhiễm kiềm hô hấp (thở nhanh), khi sốc tiến triển tình trạng nhiễm toan chuyển hóa sẽ xuất hiện, phản ánh sự giảm đào thải lactate của gan thận, cơ vân. Nếu sốc tiến triển đến suy tuần hoàn và thiếu oxy mô thì sự sản xuất lactate sẽ gia tăng do quá trình chuyển hóa yếm khí, và có thể nặng thêm tình trạng toan máu.
IV.1.2. Cận lâm sàng
-
Không nên chỉ dựa vào trị số Hb và Hct để đánh giá tình trạng mất máu cấp. Sau khi xuất huyết cấp, Hb và Hct không thay đổi cho đến khi sự thay đổi dịch bù trừ trong cơ thể xảy ra, hoặc có dịch nhập từ ngoài vào (thường > 8 giờ).
-
Ion đồ máu: Na+ tăng, K+ giảm …
-
Khí máu động mạch đánh giá toan kiềm và theo dõi lactate máu
-
Các xét nghiệm khác thường được làm với mục đích đánh giá tình trạng choáng, chẩn đoán phân biệt và chẩn đoán nguyên nhân
IV.2. CHẨN ĐOÁN PHÂN BIỆT
IV.2.1. Sốc tim
-
Sốc tim do nhồi máu cơ tim cấp.
-
Bệnh van tim nặng, bệnh màng ngoài tim co thắt, viêm cơ tim, rối loạn nhịp.
-
Xét nghiệm chẩn đoán: ECG, XQ tim phổi thẳng, siêu âm tim, men tim.
IV.2.2. Sốc nhiễm trùng
-
Lâm sàng: dựa vào thang điểm qSOFA ≥ 2 (gồm tụt huyết áp (HATT≤ 100 mmHg, thở nhanh ≥ 22 lần/phút, và rối loạn tri giác (GCS < 15))
-
Thường có ổ nhiễm trùng gợi ý (hô hấp, tiết niệu, tiêu hoá, sang thương da...)
-
Xét nghiệm chẩn đoán: CTM, XQ tim phổi thẳng, cấy dịch cơ thể (máu, đàm, nước tiểu,…)
IV.2.3. Sốc phản vệ
-
Tình trạng sốc thường xảy ra rất nhanh sau khi tiếp xúc với dị nguyên.
-
Các triệu chứng thường gặp: ngứa, nổi mề đay, phù mạch, sốc và suy hô hấp đưa đến tử vong.
IV.2.4. Sốc do tắc nghẽn mạch máu lớn
- Bao gồm chèn ép tim cấp, tràn khí màng phổi áp lực, u nhầy nhĩ trái, thuyên tắc phổi diện rộng do huyết khối, bóc tách động mạch chủ gây tắc nghẽn động mạch chủ.
V. ĐIỀU TRỊ
V.1. NGUYÊN TẮC ĐIỀU TRỊ
-
Đảm bảo cung cấp oxy.
-
Bù dịch và điều trị nguyên nhân.
-
Điều trị phối hợp.
V.2. BIỆN PHÁP CHUNG
-
Bệnh nhân cần được điều trị ban đầu tại phòng bệnh nặng, khoa cấp cứu, hoặc săn sóc đặc biệt.
-
Cung cấp oxy đảm bảo sự oxy hóa máu.
-
Theo dõi sát các dấu hiệu sinh tồn.
-
Lập các đường truyền cấp cứu.
-
Đặt catheter tĩnh mạch trung tâm: theo dõi CVP, đánh giá để bù dịch, làm đường truyền.
-
Đặt sonde tiểu: theo dõi lượng nước tiểu mỗi giờ, cân bằng xuất nhập.
-
Đặt catheter động mạch: theo dõi huyết áp.
V.3. XỬ TRÍ
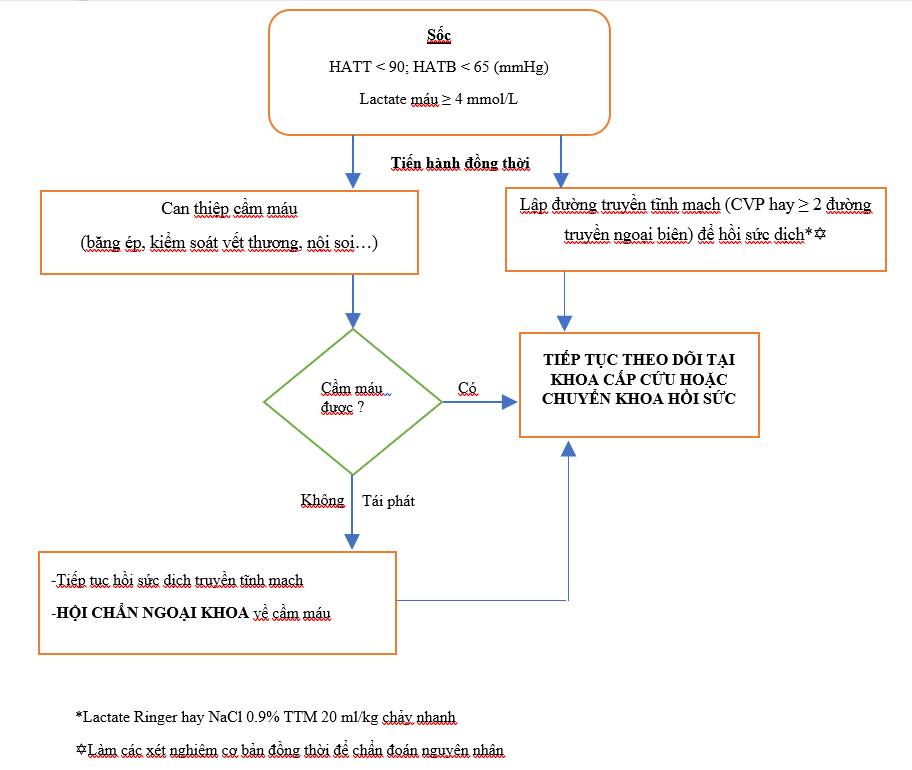
V.3.1. Hồi sức dịch
-
Truyền nhanh Normal Saline hoặc Lactate Ringer 20 ml/kg.
-
Nếu tổng lượng dịch ≤ 60 ml/kg và không đáp ứng nên có chỉ định đo CVP.
(Xem hình 1 - Lưu đồ xử trí)
V.3.2. Kiểm soát nguồn chảy máu
-
Băng ép đối với vết thương mở đang chảy máu.
-
Nội soi dạ dày để chẩn đoán nguyên nhân và cầm máu khi người bệnh bị xuất huyết tiêu hóa trên
-
Hội chẩn ngoại khoa về vấn đề cầm máu nếu vết thương phức tạp.
V.4. THEO DÕI
-
Dấu hiệu sinh tồn: Mạch, HA, nhịp thở, SpO2 và nhiệt độ.
-
Áp lực tĩnh mạch trung tâm (CVP).
-
Nước tiểu, cân bằng xuất nhập.
-
Huyết áp động mạch (nếu có).
-
Tình trạng chảy máu.
VI. TÀI LIỆU THAM KHẢO
-
Bộ Y tế (2015), Hướng dẫn chẩn đoán và xử trí Hồi sức tích cực.
-
Bệnh viện Chợ Rẫy (2015), Phác đồ điều trị Hồi sức – Hồi sức cấp cứu.
-
Maier R.V. (2015), Approach to the Patient with Shock, Harrison’s Principles of Internal Medicine 19th ed, Mc-Graw-Hill, 1748-1750.
-
Kollef M.H. (2018), Hypovolemic Shock, The Washington Manual of Critical Care 3rd ed.
VIII. BẢNG CHỮ VIẾT TẮT
| BN | Bệnh nhân |
|---|---|
| CNĐM | Chức năng đông máu |
| CRT | Thời gian đổ đầy mao mạch |
| CTM | Công thức máu |
| CVP | Áp lực tĩnh mạch trung tâm |
| GCS | Glasgow coma score |
| HATB | Huyết áp trung bình |
| HATT | Huyết áp tâm thu |
| qSOFA | quick Sepsis Related Organ Failure Assessment |
| TC | Tiểu cầu |
| TTM | Truyền tĩnh mạch |
| XQ | X-Quang |