1. Đại cương
- Ngưng hô hấp tuần hoàn là ngưng hô hấp và các nhát bóp tim có hiệu quả. Chết não bắt đầu xảy ra sau ngưng tim 4-6 phút. Do đó, hồi sức tim phổi sớm và hiệu quả, sốc điện sớm và thích hợp có vai trò then chốt trong cấp cứu ngưng tim ngưng thở. Khi hồi sinh cơ bản và phá rung sớm trong vòng 3-5 phút, tỷ lệ sống còn có thể đạt 50-75%. Mỗi phút phá rung chậm trễ có thể sẽ giảm tỷ lệ sống còn 10-15%.
- Nguyên nhân gây ngưng tim ngưng thở ở người lớn chủ yếu là bệnh mạch vành, trong khi đó ở trẻ em thường liên quan suy hô hấp.
- Mục tiêu cơ bản của hồi sức tim cơ bản và nâng cao là duy trì tưới máu cho tim và não với máu đã được oxy hóa. Mục tiêu cuối cùng là phục hồi tuần hoàn tự nhiên.
- Hồi sinh tim phổi bao gồm (CPR: cardiopulmonary resuscitation).
- Hồi sinh cơ bản (BLS- Basic life support) gồm C-A-B.
- Hồi sinh tim mạch nâng cao (ACLS-Advanced Cardiovascular Life Support ): đặt NKQ, thở máy, sốc điện, thuốc tăng co bóp cơ tim...
- Săn sóc sau ngưng tim (Post-cardiac arrest care).
2. Nhận biết ngưng hô hấp tuần hoàn
- Dựa vào 3 dấu hiệu: mất ý thức đột ngột, ngừng thở, mất mạch trung tâm (người lớn kiểm tra trong vòng 10 giây dấu hiệu mất mạch cảnh, trẻ em: mất mạch cảnh hoặc mạch bẹn, nhũ nhi: mất mạch cách tay)
- Xác định ngưng tim bằng cách:
- Không có mạch trung tâm.
- Hoặc không nghe được tiếng tim.
- Hoặc đẳng điện, không có sóng điện tim trên monitor ECG.
- Hôn mê kèm tím tái và lồng ngực không di động nhiều khả năng ngưng tim ngưng thở.
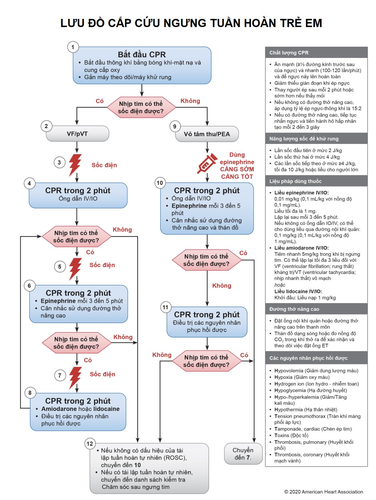
3. Hồi sinh cơ bản
- Khởi động ngay khi phát hiện trường hợp nghi ngờ ngừng tuần hoàn, vừa tiến hành tiếp cận người bệnh an toàn, gọi người hỗ trợ vừa bắt đầu các biện pháp hồi sinh tim phổi cơ bản ngay.
- Nhanh chóng đặt người bệnh nằm trên 1 mặt phẳng cứng để có thể tiến hành làm hồi sinh cơ bản bao gồm: C-A-B
a. C (Circulation): ép tim ngoài lồng ngực
- Nhũ nhi (< 12 tháng): kỹ thuật 2 ngón hoặc ôm ngực, cách đường dưới liên vú 1 khoát ngón tay. Trẻ nhỏ (1-8 tuổi): gót bàn tay, cách 1 khoát ngón tay trên mũi ức. Trẻ lớn, người lớn: kỹ thuật 2 tay, tay thuận đặt dưới, hai cánh tay luôn thẳng trục, nửa dưới xương ức hoặc cách 2 khoát ngón tay trên mũi ức.
- Biên độ: khoảng 1/3 đường kính trước sau lồng ngực, khoảng 4-5 cm ở trẻ nhỏ, 5-6 cm ở người lớn, ấn nhanh và mạnh làm lồng ngực phồng lại hoàn toàn sau mỗi lần ép.
- Tần số ép tim 100-120 lần/phút (sơ sinh 120 lần/phút).
- Tỷ lệ ép tim/thông khí là 30/2 nếu bệnh nhân là người lớn, 15/2 (nếu 2 người hồi sinh), 30/2 (nếu 1 người hồi sinh) đối với trẻ nhỏ, nhũ nhi. Đối với sơ sinh, tỷ lệ này là 3/1.
- Tránh tối thiểu gián đoạn ép tim, đổi người ép tim mỗi 2 phút để đảm bảo nhát bóp hiệu quả.
b. A (Airway): thông thoáng đường thở
- Lấy hết dị vật, đàm nhớt trong họng miệng bằng cách nghiêng toàn bộ thân người bệnh nhân sang một bên, mở miệng nhẹ để các chất ói tự trôi ra ngoài, không móc họng bệnh nhân. Nếu thấy rõ dị vật, dị vật ở gần bên ngoài có thể dùng tay lấy, không cố gắng lấy dị vật vì có thể đẩy dị vật vào sâu hơn. Làm nghiệm pháp Heimlich nếu nghi ngờ dị vật đường thở.
- Ngửa đầu nâng cằm, nếu nghi ngờ có tổn thương cột sống thì ấn hàm và không ngửa đầu.
c. B (Breathing): thổi ngạt hoặc bóp bóng
- Tránh thông khí quá mức, thổi miệng chậm với áp lực thấp nhất đủ để lồng ngực nâng lên nhìn thấy được. Nếu còn mạch, tần số hỗ trợ hô hấp 10-12 lần/phút ở người lớn, 20 -30 lần/phút đối với trẻ nhỏ và nhũ nhi. Khi thực hiện CPR, hỗ trợ hô hấp theo tỷ lệ ép tim.
- Nếu bóp bóng giúp thở qua nội khí quản, thì tần số 10-12 lần/phút (người lớn), 20 -30 lần/phút đối với trẻ nhỏ và nhũ nhi, không cần đồng bộ với xoa bóp tim, chú ý kích cở bóng (sơ sinh bóng 250 ml, nhũ nhi-trẻ nhỏ 500 ml, trẻ lớn- người lớn bóng 1500 ml).
4. Hồi sinh tim mạch nâng cao
- Bao gồm các thủ thuật như đặt nội khí quản, thở máy, sốc điện, dùng thuốc tăng co bóp cơ tim...
- Đánh giá khả năng sốc điện
a. Không có chỉ định sốc điện: Vô tâm thu hoặc hoạt động điện vô mạch
- Adrenalin: chỉ định trong rung thất, vô tâm thu, hoạt động điện vô mạch. Dùng càng sớm càng tốt, lý tưởng trong vòng 5 phút sau khi ngưng tim. Đường dùng qua tiêm mạch, tủy xương, NKQ. Liều lượng: người lớn Adrenalin 1mg/1ml, dùng liều 1mg pha loãng với Natrichoride 0,9% (hoặc nước cất pha tiêm) thành 10 ml, tiêm tĩnh mạch chậm mỗi 3-5 phút. Trẻ em tiêm tĩnh mạch hoặc tiêm tủy xương 0,01 mg/kg (0,1 ml/kg, liều tối đa 1mg). Có thể cho qua nội khí quản Adrenalin nồng độ 1mg/ml nếu không có sẵn đường truyền tĩnh mạch/tủy xương nhưng tăng liều gấp đôi ở người lớn, trẻ em liều 0,1 mg/kg (0,1 ml/kg), có thể pha Natricholride 0,9% đủ 3-5 ml.
- Đặt đường truyền tĩnh mạch: Natriclorua 0,9% (nếu không thiết lập được đường truyền tĩnh mạch có thể sử dụng đường truyền qua xương).
- Đặt nội khí quản hoặc mặt nạ thanh quản.
- Nhanh chóng tìm nguyên nhân gây ngưng tuần hoàn và xử trí nguyên nhân
b. Có chỉ định sốc điện: Rung thất (VF), nhịp nhanh thất vô mạch (pVT)
- Rung thất: sốc điện không đồng bộ. Năng lượng sốc điện: đơn pha 360J, hai pha 120-200J (thường sốc 150J), trẻ em lần đầu 2J/kg, lần sau 4 J/kg.
- Sau mỗi lần sốc điện, tiến hành hồi sinh tim phổi ngay (5 chu kỳ 30/2, thời gian khoảng 2 phút) trước khi đánh giá lại nhịp tim.
- Đặt đường truyền tĩnh mạch: Natriclorua 0,9% (nếu không thiết lập được đường truyền tĩnh mạch có thể sử dụng đường truyền qua xương)
- Adrenaline tĩnh mạch mỗi 3 – 5 phút.
- Nếu nhịp nhanh thất hoặc rung thất vẫn còn sau khi đã sốc điện 3 lần: xem xét dùng amiodarone (ống 150 mg/3ml), người lớn 300 mg pha loãng với Glucose 5% (có thể pha 100 ml), tiêm mạch chậm trong 10 phút, có thể nhắc lại liều 150 mg, trẻ em 5 mg/kg. Hoặc Lidocain (1-1,5 mg/kg với liều đầu tiên, sau đó 0,5- 0,75 mg/kg TM mỗi 5-10 phút, tối đa là 3 liều hay đã đạt tới tổng liều 3 mg/kg). Trẻ em liều đầu 1mg/kg.
- Magnesium (Magnesulfate 15% 10 ml) 1-2 g tiêm tĩnh mạch chậm trong 5 phút nếu xoắn đỉnh hoặc giảm Mg máu nặng.
- Đặt nội khí quản hoặc mặt nạ thanh quản.
5. Kiểm tra chất lượng hồi sinh tim phổi
- Ép tim đúng: ép mạnh (ngườ lớn 5-6 cm, trẻ em 4-5 cm), nhanh (100-120 lần/phút), cho phép lồng ngực nở hoàn toàn sau mỗi lần ép.
- Hạn chế ngắt quảng, thay đổi người ép tim mỗi 2 phút, tỷ lệ ép tim/thông khí: người lớn 30/2, trẻ em 15/2.
- Tránh thông khí quá mức.
- Đo thán khí nội khí quản:
- Nếu PetCO2 < 10 mmHg: tiếp tục cải thiện chất lượng CPR
- Nếu PetCO2 > 35-40 mmHg, có mạch-huyết áp, sóng tự phát trên monitor HA động mạch: phục hồi tuần hoàn tự nhiên (ROSC).
- Chấm dứt ấn tim và bóp bóng:
- Không có quy định cụ thể thời điểm ngưng ấn tim và bóp bóng.
- Thường sau 30-60 phút mà người bệnh tim chưa đập lại, còn ngừng thở kèm:
- Hôn mê sâu, dấu hiệu chết não
- Đồng tử dãn to, không phản xạ.
- Không có nhịp tự thở khi thử ngưng bóp bóng.
- Không có điện tim trên ECG hoặc không có sóng điện não trên EEG.
- Sau khi bác sĩ giải thích và đồng ý của thân nhân người bệnh.
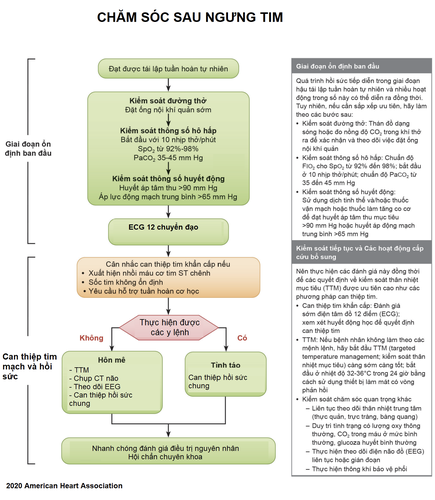
6. Săn sóc sau ngưng tim
Sự thiếu máu toàn bộ cơ thể trong lúc ngưng tim và đáp ứng tái tưới máu sau đó khi hồi sinh tim phổi có thể gây ra tổn thương não bộ, rối loạn chức năng cơ tim và những phản ứng hệ thống đáp lại lại sự thiếu máu/tái tưới máu. Khi đã có tuần hoàn trở lại, bệnh nhân được tiếp tục chăm sóc tích cực thích hợp đồng thời:
- Kiểm soát đường thở (nội khí quản), hỗ trợ hô hấp (SpO2 từ 92-98%, PaCO2 35-45 mmHg), hỗ trợ huyết động (HA tâm thu > 90 mmHg, MAP > 65 mmHg).
- Hội chẩn chuyên khoa cân nhắc can thiệp tim cấp cứu: STEMI, sốc tim không ổn định, cần hỗ trợ tuần hoàn cơ học.
- Kiểm soát đường huyết: khuyến cáo AHA sau khi ROSC mục tiêu đường huyết duy trì ở mức ≤ 10 mmol/l và tránh tụt đường huyết.
- Kiểm soát thân nhiệt mục tiêu (TTM): khoảng thời gian tăng thân nhiệt thường xảy ra trong 48 giờ đầu sau ngưng tim và có liên quan kết cục xấu. Hạ thân nhiệt có tác dụng bảo vệ thần kinh và cải thiện kết cục sau một thời gian thiếu oxy não toàn bộ. TTM được đề nghị cho bệnh nhân ngưng tim người lớn tri giác không đáp ứng sau ROSC ngay khi có thể, duy trì thân nhiệt ở mức 32-36 0C, duy trì hạ thân nhiệt tối thiểu 24h bằng thiết bị hạ thân nhiệt có phản hồi. Phương pháp hạ thân nhiệt trẻ em không cải thiện tiên lượng và di chứng não.
- Tìm và xử trí nguyên nhân (6H 5T)
- 6H: Hypovolemia (giảm thể tích máu), Hypoxia (giảm oxy mô), Hydrogen ion (acidosis: toan hóa máu), Hypo-/Hyperkalemia (giảm/tăng Kali), Hypoglycemia (hạ đường huyết), Hypothermia (hạ thân nhiệt)
- 5T: Toxin (độc chất), Tamponade (cardiac: chèn ép tim cấp), Tension pneumothorax (tràn khí màng phổi áp lực), Thrombosis (coronary, pulmonary: huyết khối tim, phổi), Trauma (chấn thương)

Tài liệu tham khảo
- Bộ Y tế- Quyết định 1904/QĐ-BYT- Hướng dẫn quy trình kỹ thuật chuyên ngành hồi sức cấp cứu và chống độc- 2014
- Châu Ngọc Hoa chủ biên. Điều trị học nội khoa- Bộ môn nội Đại học y dược TPHCM- 2012
- Phạm Thị Ngọc Thảo chủ biên. Gíao trình giảng dạy đại học Hồi sức- Cấp cứu- Chồng độc. Bộ môn Hồi sức- Cấp cứu- Chồng độc Đại học y dược TPHCM- 2020.
- Bạch Văn Cam. Cấp cứu ngừng thở ngừng tim nâng cao trong cơ sở y tế và bệnh viện. Trong: Phác đồ điều trị nhi khoa 2020. Bệnh viện Nhi Đồng 1.
- American Heart Association. 2015 AHA guidelines update for CPR and ECC. Circulation, Volume 132-number 18-suppl 2, 2015.
- American Heart Association. 2020 American Heart Association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care. Circulation, Volume 142, Issuse 16-suppl : S336, 2020.
- American Heart Association. Highlights of the 2020 AHA guidelines update for CPR and ECC.
- John Papadopoulos. Pocket guide to critical care pharmacotherapy. Second edition, 2015.