1. ĐẠI CƯƠNG:
-
Rối loạn lipid máu là tình trạng bệnh lý khi có một hoặc nhiều thông số lipid bị rối loạn (tăng cholesterol, tăng triglycerid, tăng LDL-C, hoặc giảm HDL-C…).
-
Rối loạn lipid máu là nguyên nhân gây ra một số bệnh lý tim mạch, nội tiết, chuyển hóa.
-
Nguyên nhân của rối loạn lipid máu do nguyên phát như di truyền hoặc thứ phát do chế độ định dưỡng, lối sống ít vận động hay các bệnh lý gây ra như suy giáp, hội chứng thận hư….
-
Điều trị rối loạn lipid máu: thay đổi lối sống (tăng cường vận động thể lực, thay đổi chế độ ăn: hạn chế bia rượu, mỡ động vật…) hoặc dùng thuốc giảm lipid máu. Điều trị rối loạn lipid máu nhằm giảm nguy cơ xuất hiện bệnh lý tim mạch, nội tiết, chuyển hóa.
2. NGUYÊN NHÂN
a. Rối loạn lipid máu tiên phát
-
Rối loạn lipid máu nguyên phát là nguyên nhân do gen, có thể di truyền hay đột biến, không thể khắc phục hay thay đổi được. Các rối loạn này chiếm tỷ lệ rất nhỏ trong cộng đồng, thường phát hiện từ trước lứa tuổi thiếu niên, trong gia đình có nhiều người cùng mắc và gây ra các bệnh lý tim mạch nặng nề từ rất sớm, tuổi thọ thấp.
-
Rối loạn lipid máu nguyên phát gồm các dạng sau:
-
Do đột biến gen: làm tăng tổng hợp quá mức hoặc giảm ly giải cholesterol, triglyceride, LDL-C
-
Do di truyền: thiếu hụt men lipase, rối loạn gen tổng hợp HDL-C, tăng triglyceride máu tiên phát, tăng lipid máu hỗn hợp mang tính gia đình.
-
b. Rối loạn lipid máu thứ phát
-
Chế độ dinh dưỡng: ăn nhiều chất béo, nội tạng động vật, nghiện rượu,…
-
Lối sống thụ động
-
Hút thuốc lá
-
Một số bệnh lý: suy giáp, hội chứng thận hư, hội chứng Cushing, đái tháo đường, HIV…
-
Thuốc: corticoid, ức chế miễn dịch, thuốc ngừa thai…
3. LÂM SÀNG
Thông thường rối loạn lipid máu âm thầm, không biểu hiện triệu chứng nên đa số bệnh nhân thường không chú ý đến, tuy nhiên khi rối loạn lipid máu nặng và kéo dài thì có các dấu hiệu điển hình có thể gặp trên lâm sàng:
-
Dấu hiệu tích tụ lippid ngoại biên:
-
Ban vàng (Xanhthalasma) vùng quanh mắt
-
U vàng (Xanhthomas) ở dưới da, ở gân duỗi bàn tay và bàn chân
-
-
Dấu hiệu tích tụ lipid ở nội tạng:
-
Gan: gan nhiễm mỡ, viêm gan thoái hóa mỡ…
-
Mạch máu: xơ vữa động mạch, nhồi máu cơ tim, nhồi máu não, bệnh lý mạch máu ngoại biên,…
-
Tụy: viêm tụy cấp.
-
4. CHẨN ĐOÁN
Chẩn đoán xác định dựa vào các dấu hiệu lâm sang và xét nghiệm các thành phần lipid máu: Cholesterol toàn phần, Triglyceride, LDL-C và HDL-C
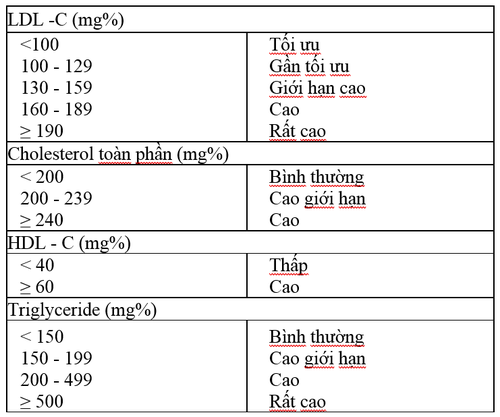
Những đối tượng cần tầm soát để chẩn đoán sớm rối loạn lipid máu:
-
Tất cả các những người dưới 40 tuổi nên được xét nghiệm bilan lipid mỗi 5 năm
-
Đối với người trên 40 tuổi nên xét nghiệm bilan lipid máu định kỳ mỗi năm một lần để phát hiện sớm và xử lý kịp thời
-
Đối với người có các yếu tố nguy cơ tim mạch hay bệnh lý tim mạch như tăng huyết áp, đái tháo đường, bệnh mạch vành xét nghiệm định kỳ mỗi 3-6 tháng.
5. ĐIỀU TRỊ
A. Mục tiêu điều trị:
-
Đối với LDL-C:
-
Phòng ngừa nguyên phát (nhóm nguy cơ rất cao) và phòng ngừa thứ phát: mục tiêu giảm 50% LDL-C trước khi điều trị và cố gắng đạt LDL-C đích <1.4 mmol/L (55mg%)
-
Phòng ngừa nguyên phát ở nhóm nguy cơ cao: mục tiêu giảm 50% LDL-C trước khi điều trị và cố gắng đạt LDL-C đích <1.8 mmol/L (70mg%)
-
Phòng ngừa nguyên phát ở nhóm nguy cơ trung bình: đạt LDL-C đích <2.6 mmol/L (100mg%)
-
Phòng ngừa nguyên phát ở nhóm nguy cơ thấp: đạt LDL-C đích <3 mmol/L (116mg%)
-
-
Đối với non-HDL: (non-HDL = Cholesterol toàn phần – HDL-C)
-
Đối với Triglyceride: Chưa có mục tiêu cụ thể tuy nhiên một vài khuyến cáo khuyên đạt mục tiêu Triglyceride < 1.7mmol/L (150mg%)
B. Điều trị tăng Cholesterol máu
I. Phòng ngừa tiên phát:
-
Việc kiểm soát các yếu tố nguy cơ đối với bệnh tim mạch do xơ vữa (ASCVD), trong đó có tăng LDL-C ở bệnh nhân chưa có biến cố tim mạch trước đó gọi là phòng ngừa tiên phát
-
Xác định các yếu tố nguy cơ: tuổi, tăng huyết áp, hút thuốc lá, đái tháo đường, rối loạn lipid máu, tiền căn gia đình có bệnh lý tim mạch sớm (nam <55, nữ <65), béo phì -> Ước tính nguy cơ tim mạch 10 năm bằng thang điểm ASCVD risk score.
-
Xác định các yếu tố tăng cường nguy cơ:
-
Tiền sử gia đình mắc bệnh lý xơ vữa động mạch sớm (nam<55, nữ <65)
-
Tăng cholesterol máu nguyên phát
-
Hội chứng chuyển hóa
-
Bệnh thận mạn với eGFR từ 15- 59 ml/phút/1.73 m2
-
Tình trạng viêm mạn tính (viêm khớp dạng thấp, vảy nến, HIV)
-
Mãn kinh trước 40 tuổi hoặc bệnh lý thai kỳ như tiền sản giật
-
Chủng tộc nguy cơ cao (Nam Á)
-
Bất thường lipid như tăng lipoprotein a ≥ 50mg/dl hoặc tăng apo B ≥ 130 mg/dl
-
Chỉ dấu sinh học như CRP ≥ 2mg/l hoặc ABI < 0.9 .
-
-
Hướng dẫn điều trị:

II. Phòng ngừa thứ phát:
-
Đối với những bệnh nhân đã có biến cố tim mạch (ASCVD) bao gồm:
-
Bệnh tim mạch vành biểu hiện bằng nhồi máu cơ tim, hội chứng vành mạn, tái thông mạch vành.
-
Bệnh mạch máu não biểu hiện bằng đột quỵ và cơn thiếu máu não thoáng qua
-
Bệnh động mạch ngoại biên biểu hiện bằng đau cách hồi và thiếu máu cục bộ chi quan trọng
-
Xơ vữa động mạch chủ và phình động mạch chủ ngực hoặc bụng
-
Phòng ngừa thứ phát có thể làm giảm nguy cơ xuất hiện biến cố tim mạch đã có tái phát hay các biến cố tim mạch khác.
- Hướng dẫn điều trị:

ASCVD nguy cơ rất cao khi có các biến có trong 4 biến cố tim mạch chính kèm 1 hay nhiều yếu tố nguy cơ cao sau đây:
-
Tuổi ≥65
-
Tăng cholesterol máu gia đình
-
Tiền sử phẫu thuật bắc cầu động mạch vành trước hoặc PCI không liên quan đến biến cố tim mạch chính
-
Đái tháo đường
-
Tăng huyết áp
-
Bệnh thận mãn tính (eGFR 15-59 mL / phút / 1,73 m2)
-
Hút thuốc lá
-
LDL-C tăng cao LDL-C ≥100 mg/dL (≥2,6 mmol/L) mặc dù dung nạp tối đa liệu pháp statin và ezetimibe
-
Tiền sử suy tim sung huyết
III. Các nhóm thuốc điều trị:
- Statin:
| Statin | Cường độ cao | Cường độ trung bình | Cường độ thấp |
|---|---|---|---|
| Atorvastatin | 40-80mg | 10-20mg | - |
| Rosuvastatin | 20-40mg | 5-10mg | - |
| Simvastatin | - | 20-40mg | 10mg |
| Pravastatin | - | 40-80mg | 10-20mg |
| Lovastatin | - | 40mg | 20mg |
-
Ezetimibe:
-
Thuốc ức chế hấp thụ cholesterol, không dùng đơn trị liệu mà thường phải phối hợp với statin nhằm làm tăng hiệu quả giảm LDL-C
-
Liều dùng: 10mg/ngày 1 lần
-
Thận trọng trên bệnh nhân xơ gan Child B-C, không chỉnh liều trên bệnh nhân suy thận.
-
-
PCSK9-1:
C. Điều trị tăng Triglyceride máu
I. Các phương pháp điều trị:
-
Thay đổi lối sống
-
Thuốc hạ lipid máu
-
Điều trị khác
a. Thay đổi lối sống:
giữ vi trò quan trọng nhất trong điều trị hạ Triglyceride máu
-
Giảm cân, duy trì BMI từ 18.5 – 22.9
-
Ngưng hút thuốc lá
-
Tăng hoạt động thể lực, duy trì 30 phút/ngày, tối thiểu 5 ngày/tuần
-
Ngưng hoặc giảm lượng rượu dùng mỗi ngày (tối đa 20-30g cồn/ngày đối với nam, 10-20g cồn/ngày đối với nữ)
-
Giảm lượng carbohydrate dùng mỗi ngày
-
Giảm sử dụng đường đơn (glucose, fructose) và đường đa (lactose, sucrose)
-
Sử dụng chất béo không bão hòa như dầu thực vật(dầu đậu nành, dầu oliu…) trừ dầu dừa và dầu cọ.
b. Thuốc hạ lipid máu
| Thuốc | Liều lượng | Giảm Triglyceride | Giảm LDL-C | Thận trọng và chống chỉ định |
|---|---|---|---|---|
| Fenofibrate | 145-200mg/ngày | 41-53% | 6-20% | Suy gan, suy thận |
| Gemfibrozil | 600mg 2 lần/ngày | 35-50% | 10-15% | Suy gan, suy thận |
| Statin | Tùy loại, giảm LDL càng nhiều giảm Triglyceride càng nhiều | 10-33% | 20-60% | Xơ gan mất bù, bệnh thận mạn giai đoạn cuối |
| Omega-3 | 2g 2 lần/ngày | 23-45% | 4-49% | Dị ứng với cá |
| Acid nicotinic | 1-2g/ngày, dùng liều thấp nhất tăng dần | 25-30% | 10-25% | Bệnh gan tiến triển, loét dạ dày tá tràng |
c. Điều trị khác: thường cân nhắc chỉ định trong trường hợp viêm tụy cấp do tăng triglyceride nặng
-
Insulin
-
Heparin
-
Thay huyết tương
II. Hướng dẫn điều trị:
a. Nồng độ Triglyceride 150-199mg/dL
-
Mục tiêu: đưa LDL-C về mục tiêu, sau đó điều chỉnh non-HDL rồi mới tới Triglyceirde
-
Phương pháp:
-
Thay đổi lối sống
-
Thuốc:
-
Statin là lựa chọn đầu tay trên những bệnh nhân chưa đạt LDL-C
-
Khi mục tiêu LDL-C và non-HDL đã đạt, fibrate là lựa chọn đầu tay trong điều trị tăng triglyceride máu
-
-
b. Nồng độ Triglyceride 200-499mg/dL
-
Mục tiêu: đưa LDL-C về mục tiêu, sau đó điều chỉnh non-HDL rồi mới tới Triglyceirde
-
Tầm soát nguyên nhân thứ phát: do lối sống, đái tháo đường, hội chứng thận hư, suy thận, suy giáp,…
-
Phương pháp:
-
Thay đổi lối sống
-
Thuốc:
-
Statin cường độ trung bình tới cao vừa có vai trò giảm LDL-C, vừa giảm Triglycerid được lựa chọn đầu tay trên nhưng bệnh nhân chưa đạt mục tiêu LDL-C.
-
Khi LDL-C đã đạt hoặc gần đạt mục tiêu, cân nhắc phối hợp thêm niacin, omega-3 để đạt mục tiêu non-HDL.
-
chọn tiếp theo trong kiểm soát tăng triglyceride máu
-
-
c. Nồng độ Triglyceride ≥ 500mg/dL
-
Mục tiêu: đưa Triglyceride < 500mg/dL rối tới mục tiêu LDL-C
-
Tầm soát nguyên nhân thứ phát
-
Phương pháp:
-
Thay đổi lối sống
-
Thuốc:
-
Fibrate, niacin hoặc omega-3 là lựa chọn đầu tay trong việc giảm Triglyceride máu nhằm ngừa viêm tụy cấp.
-
Khi bệnh nhân kèm các bệnh lý do xơ vữa (bệnh mạch vành, bệnh mạch máu não, bệnh mạch máu ngoại biên) phải phối hợp với statin nhằm làm giảm các biến cố tim mạch và đạt được mục tiêu LDL-C. Tuy nhiên sự phối hợp này phải cá thể hóa, khi phối hợp fibrate và statin sẽ làm tăng nguy cơ tăng men gan, tiêu cơ vân đặt biệt khi statin dùng phối hợp liều cao.
-
-
A. THEO DÕI
I. Hiệu quả điều trị:
Kiểm tra lipid máu: 4 -12 tuần sau khi khởi trị hay khi điều chỉnh liều thuốc. Sau khi đạt được mục tiêu, kiểm tra lipid máu mỗi năm (ngoại trừ trường hợp không tuân thủ điều trị hoặc cần kiểm tra thường xuyên hơn).
II. Tác dụng phụ:
-
Tăng men gan:
-
Xét nghiệm men gan trước điều trị, sau đó mỗi 8-12 tuần sau điều trị hoặc chỉnh liều thuốc. Kiểm tra ALT thường xuyên không được khuyến cáo trừ khi xuất hiện triệu chứng tổn thương gan.
-
Nếu ALT tăng dưới 3 lần giới hạn trên, tiếp tục điều trị, kiểm tra lại trong vòng 4-6 tuần.
-
Nếu tăng > 3 lần giới hạn trên, ngưng điều trị hoặc giảm liều và kiểm tra men gan trong vòng 4-6 tuần. Nên thận trọng khi sử dụng statin lại mặc dù ALT đã về bình thường.
-
Nếu ALT tăng kéo dài, tìm nguyên nhân khác.
-
-
Hủy cơ vân:
-
Trước điều trị nếu CK tăng gấp 4 lần giới hạn trên, không nên bắt đầu, kiểm tra lại trước khi bắt đầu điều trị thuốc
-
Kiểm tra CK định kì không được khuyến cáo trừ khi bệnh nhân có triệu chứng đau cơ. Nên cảnh giác tăng CK khi sử dụng ở bệnh nhân cao tuổi, sử dụng các thuốc khác đồng thời, bệnh gan hoặc thận mạn, vận động viên
-
Nếu CK lớn hơn 10 lần, ngừng điều trị, kiểm tra chức năng thận và xét nghiệm CK mỗi 2 tuần theo dõi
-
Nếu CK tăng nhỏ hơn 10 lần, không triệu chứng, tiếp tục sử dụng và kiểm tra CK mỗi 2-6 tuần.
-
Nếu CK tăng nhỏ hơn 10 lần kèm triệu chứng, ngưng điều trị statin và theo dõi CK mỗi 2 tuần và so sánh với CK trước khi khởi động điều trị thuốc. Xem xét nguyên nhân tăng CK thoáng qua, nếu CK tăng kéo dài nên tìm xem có bệnh lý cơ hay không.
-
Xem xét điều trị kết hợp hoặc điều trị thay thế - Nếu CK tăng dưới 4 lần - Nếu không có triệu chứng, tiếp tục statin. Nếu có triệu chứng, theo dõi triệu chứng và nồng độ CK. Nếu tiếp tục triệu chứng, ngừng điều trị statin và đánh giá lại chỉ định statin, xem xét điều trị statin cùng hoặc khác nhóm, liều thấp, cách ngày, hoặc 1-2 lần/tuần.
-
TÀI LIỆU THAM KHẢO
-
Hội tim mạch học Việt Nam. Khuyến cáo về chẩn đoán và điều trị rối loạn lipid (2015).
-
Mach F, Baigent C, Catapano AL, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. European heart journal 2020;41:111-88. 2.
-
Miller M. ACC/AHA lipids & ASCVD guidelines: 2018 update. Metabolism: clinical and experimental 2019;99:116-8.
-
AACE Guideline (2017); Managenent of dyslipidemia and prevention of atherosclerosis.
-
Stone NJ, et al. 2013 ACC/AHA Blood Cholesterol Guideline. Circulation (2013).
-
Kevin M. Johnson, MD, David A. Dowe, MD. Accuracy of Statin Assignment Using the 2013 AHA/ACC Cholesterol Guideline Versus the 2001 NCEP ATP III Guideline.JACC. VOL. 64, NO. 9, (2014)
-
David C. Goff, Jr, et al. 2013 ACC/AHA Guideline on the Assessment of Cardiovascular Risk. Circulation. (2013)
-
Alberico L. Catapano et al. ESC/EAS Guidelines for the Management of Dyslipidaemias (2016).