I. CHẨN ĐOÁN
I.1. Dịch tễ:
- Thường gặp ở trẻ dưới 5 tuổi.
- Thường xảy ra nhiều từ tháng 3 đến tháng 5 và từ tháng 9 đến tháng 11.
- Cùng thời điểm có nhiều người mắc bệnh.
- Tiếp xúc với người mắc bệnh.
I.2. Lâm sàng
- Loét miệng: vết loét đỏ hay bóng nước đường kính 2–3mm ở niêm mạc miệng, lợi, lưỡi, gây đau miệng, bỏ ăn, bỏ bú, tăng tiết nước bọt.
- Phát ban dạng bóng nước: Ở lòng bàn tay, lòng bàn chân, gối, mông; tồn tại trong thời gian ngắn (dưới 7 ngày) sau đó có thể để lại vết thâm, rất hiếm khi loét hay bội nhiễm.
- Sốt nhẹ.
- Nôn.
* Trẻ sốt cao khó hạ và nôn nhiều dễ có nguy cơ biến chứng.
I.3 Biến chứng: xuất hiện sớm từ ngày 2 đến ngày 5 của bệnh.
1.3.1 Biến chứng thần kinh:Viêm não, viêm thân não, viêm não tủy, viêm màng não.
- Rung giật cơ (giật mình chới với): Từng cơn ngắn 1–2giây, chủ yếu ở tay và chân, dễ xuất hiện khi bắt đầu giấc ngủ hay khi cho trẻ nằm ngửa.
- Ngủ gà, bứt rứt, chới với, đi loạng choạng, run chi, mắt nhìn ngược.
- Rung giật nhãn cầu.
- Yếu, liệt chi.
- Liệt dây thần kinh sọ não.
- Co giật, hôn mê là dấu hiệu nặng, thường đi kèm với suy hô hấp, tuần hoàn.
- Tăng trương lực cơ (biểu hiện duỗi cứng mất não, gồng cứng mất vỏ).
I.3.2. Biến chứng tim mạch: tăng huyết áp, suy tim, trụy mạch.
- Mạch nhanh > 150 lần/phút.
- Thời gian đổ đầy mao mạch chậm trên 2 giây.
- Da nổi vân tím, vã mồ hôi, chi lạnh. Các biểu hiện rối loạn vận mạch có thể chỉ khu trú ở 1 vùng cơ thể (1 tay, 1 chân...).
- Giai đoạn đầu có huyết áp tăng (HA tâm thu: trẻ dưới 1 tuổi ≥ 100 mmHg, trẻ từ 1–2 tuổi ≥ 110 mmHg, trẻ trên 2 tuổi ≥115 mmHg), giai đoạn sau mạch, huyết áp không đo được.
1.3.3 Biến chứng hô hấp
- Suy hô hấp: Thở nhanh, rút lõm ngực, khò khè, thở rít thanh quản, thở nông, thở bụng, thở không đều, SpO2< 92%.
- Phù phổi cấp: Sùi bọt hồng, khó thở, tím tái, phổi nhiều ran ẩm, nội khí quản có máu hay bọt hồng.
I.4. Cận lâm sàng
-
Xét nghiệm theo dõi các biến chứng:
- Biến chứng hô hấp: khí máu động mạch,x quang phổi.
- Biến chứng tim mạch: troponin I, CK-MB,siêu âm tim, ECG.
- Biến chứng thần kinh:
- DNT: hướng viêm màng não virus.
- MRI não: tổn thương vùng thân não.
- Bạch cầu cao >16.000/mm3 hay đường huyết >160 mg/dL là các triệu chứng cảnh báo bệnh nặng.
-
Xét nghiệm tìm tác nhân: RT-PCR hoặc phân lập virus bệnh phẩm hầu họng, bóng nước, trực tràng, dịch não tuỷ xác định nguyên nhân do EV71,Coxsackievirus A16 hay các type huyết thanh Enterovirus khác.
I.5. Chẩn đoán sơ bộ:
Dựa vào dịch tễ và lâm sàng.
I.6. Phân độ lâm sàng:
Tiêu chuẩn đánh giá: Có ít nhất 1 trong các dấu hiệu
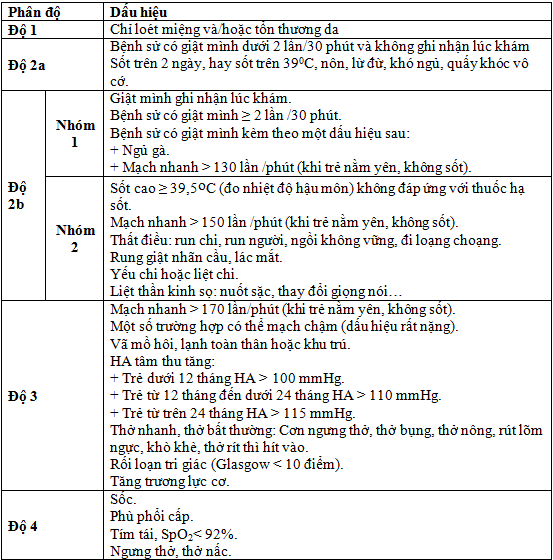
I.7. Chẩn đoán xác định
Xét nghiệm: PCR bệnh phẩm tìm Enterovirus dương tính hay nuôi cấy có virus gây bệnh.
I.8. Chẩn đoán phân biệt
I.8.1. Các bệnh có biểu hiện loét miệng
Viêm loét miệng (apth): Vết loét sâu, có dịch tiết, hay tái phát.
I.8.2. Các bệnh có phát ban da
- Sốt phát ban do tác nhân khác, dị ứng, viêm da mủ, thuỷ đậu.
- Nhiễm trùng huyết do não mô cầu, sốt xuất huyết dengue...
I.8.3. Bệnh lý khác
- Viêm màng não do vi trùng.
- Viêm não-màng não do virus khác.
- Nhiễm trùng huyết, sốc nhiễm trùng.
- Viêm phổi, viêm thanh khí phế quản
II. ĐIỀU TRỊ:
Theo độ nặng của bệnh
II.1. Nguyên tắc
- Chưa có thuốc điều trị đặc hiệu, chỉ điều trị hỗ trợ (không dùng kháng sinh khi không có bội nhiễm).
- Theo dõi sát, phát hiện sớm, phân độ đúng và điều trị phù hợp.
- Bảo đảm dinh dưỡng đầy đủ, nâng cao thể trạng.
II.2 Điều trị cụ thể
II.2.1 Độ 1: Điều trị ngoại trú
- Dinh dưỡng đầy đủ theo tuổi. Trẻ còn bú cần tiếp tục cho ăn sữa mẹ.
- Hạ sốt khi sốt cao bằng Paracetamol liều 10 mg/kg/lần (uống) mỗi 6 giờ hoặc lau mát.
- Vệ sinh răng miệng. Nghỉ ngơi, tránh kích thích.
- Tái khám mỗi 1 – 2 ngày trong 8 – 10 ngày đầu của bệnh. Trẻ có sốt phải tái khám mỗi ngày cho đến khi hết sốt ít nhất 48 giờ.
- Cần tái khám ngay khi có dấu hiệu từ độ 2a trở lên như:
- Sốt cao ≥ 39oC.
- Thở nhanh, khó thở.
- Giật mình, lừ đừ, run chi, quấy khóc, bứt rứt khó ngủ, nôn nhiều.
- Đi loạng choạng.
- Da nổi vân tím, vã mồ hôi, tay chân lạnh.
- Co giật, hôn mê.
II.2.2 Độ 2: Điều trị nội trú tại bệnh viện
- Độ 2a:
- Điều trị như độ 1. Trường hợp trẻ sốt cao không đáp ứng tốt với Paracetamol có thể phối hợp với Ibuprofen 5 - 10 mg/kg/lần lập lại mỗi 6 – 8 giờ nếu cần (dùng xen kẽ với các lần sử dụng Paracetamol).
- Thuốc: Phenobarbital 5 – 7 mg/kg/ngày, uống.
- Theo dõi sát để phát hiện dấu hiệu chuyển độ.
- Độ 2b: Điều trị tại phòng cấp cứu hoặc hồi sức
- Nằm đầu cao 30°.
- Thở oxy qua mũi 3 – 6 lít/phút.
- Hạ sốt tích cực nếu trẻ có sốt.
- Thuốc:
- Phenobarbital 10 – 20 mg/kg truyền TM. Lặp lại sau 8 – 12 giờ khi cần.
- Immunoglobulin:
- Nhóm 1: Không chỉ định Immunoglobulin thường qui. Nếu triệu chứng không giảm sau 6 giờ điều trị bằng Phenobarbital thì cần chỉ định Immunoglobulin. Sau 24 giờ đánh giá lại để quyết định liều thứ 2 như nhóm 2.
- Nhóm 2: 1g/kg/ngày truyền tĩnh mạch chậm trong 6 – 8 giờ. Sau 24 giờ nếu còn dấuhiệu độ2b: Dùng liều thứ 2.
- Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, kiểu thở, tri giác, ran phổi, mạch mỗi 1 – 3 giờ trong 6 giờ đầu, sau đó theo chu kỳ 4 – 5 giờ.
- Đo độ bão hòa oxy SpO2 và theo dõi mạch liên tục.
II.2.3. Độ 3: Điều trị nội trú tại đơn vị hồi sức tích cực
- Thở oxy qua mũi 3–6lít/phút. Đặt nội khí quản giúp thở sớm khi thất bại với thở oxy.
- Chống phù não: nằm đầu cao 30, hạn chế dịch (tổng dịch bằng 1/2 – 1/3 nhu cầu bình thường), thở máy tăng thông khí giữ PaCO2 từ 30-35 mmHg và duy trì PaO2 từ 90 – 100 mmHg.
- Phenobarbital 10 – 20 mg/kg truyền tĩnh mạch. Lặp lại sau 8–12 giờ khi cần.
- Immunoglobulin (Gammaglobulin): 1g/kg/ngày truyền tĩnh mạch chậm trong 6-8 giờ, dùng trong 2 ngày liên tục.
- Dobutamin được chỉ định khi suy tim mạch > 170 lần/phút, liều khởi đầu 5µg/kg/phút truyền tĩnh mạch, tăng dần 1–2,5µg/kg/phút mỗi 15 phút cho đến khi có cải thiện lâm sàng; liều tối đa 20µg/kg/phút.
- Milrinone truyền tĩnh mạch 0,4–0,75 µg/kg/phút chỉ dùng khi HA cao, trong 24–72 giờ.
- Chỉ định: HA tâm thu: trẻ dưới 1 tuổi ≥ 110 mmHg, trẻ từ 1 – 2 tuổi ≥ 115 mmHg, trẻ trên 2 tuổi ≥ 120 mmHg.
- Nếu huyết áp ổn định trong 12 – 24 giờ, giảm dần liều Milrinone 0,1 µg/kg/phút mỗi 30 – 60 phút cho đến liều tối thiểu 0,25 µg/kg/phút. Nếu huyết áp ổn định ở liều tối thiểu này trong ít nhất 6 giờ thì xem xét ngưng Milrinone.
- Nếu huyết áp còn tăng với liều Milrinone tối đa, xem xét các biện pháp khác (Magnesium sulfate, Nicardipin...).
- Magnesium sulfate: liều tấn công 50 mg/kg/20 phút, duy trì 30–50 mg/kg/giờ trong 48–72 giờ.
- Điều chỉnh rối loạn nước, điện giải, toan kiềm, điều trị hạ đường huyết.
- Hạ sốt tích cực.
- Điều trị co giật nếu có: Midazolam 0,15 mg/kg/lần hoặc Diazepam 0,2–0,3mg/kg truyền tĩnh mạch chậm, lập lại sau 10 phút nếu còn co giật (tối đa 3 lần).
- Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, tri giác, ran phổi, SpO2, mỗi 1– 2giờ. Theo dõi huyết áp động mạch xâm lấn.
II.2.4. Độ 4: Điều trị nội trú tại các đơn vị hồi sức tích cực
- Đặt nội khí quản, thở máy: Tăng thông khí giữ PaCO2 từ 30–35 mmHg và duy trì PaO2 từ 90–100mmHg.
- Chống sốc: Sốc do viêm cơ tim hoặc tổn thương trung tâm vận mạch ở thân não.
- Nếu không có dấu hiệu lâm sàng của phù phổi hoặc suy tim: Truyền dịch Natri clorua 0,9% hoặc Ringer Lactate: 5ml/kg/15 phút, điều chỉnh tốc độ theo hướng dẫn CVP và đáp ứng lâm sàng. Trường hợp không có CVP cần theo dõi sát dấu hiệu quá tải, phù phổi cấp.
- Đo và theo dõi áp lực tĩnh mạch trung ương.
- Dobutamin liều khởi đầu 5µg/kg/phút, tăng dần 2 – 3µg/kg/phút mỗi 15 phút cho đến khi có hiệu quả, liều tối đa 20 µg/kg/phút.
- Phù phổi cấp:
- Ngừng ngay dịch truyền nếu đang truyền dịch.
- Dùng Dobutamin liều 5 – 20 µg/kg/phút.
- Furosemid 1 – 2mg/kg/lần tiêm tĩnh mạch chỉ định khi quá tải dịch.
- Điều chỉnh rối loạn kiềm toan, điện giải, hạ đường huyết và chống phù não.
- Lọc máu liên tục hay ECMO.
- Immunoglobulin: Chỉ định khi HA trung bình ≥ 50mmHg.
- Kháng sinh: Chỉ dùng kháng sinh khi có bội nhiễm hoặc chưa loại trừ các bệnh nhiễm khuẩn nặng khác.
- Theo dõi mạch, nhiệt độ, huyết áp, nhịp thở, tri giác, ran phổi, SpO2, nước tiểu mỗi 30 phút trong 6 giờ đầu, sau đó điều chỉnh theo đáp ứng lâm sàng; Áp lực tĩnh mạch trung tâm mỗi giờ. Theo dõi huyết áp động mạch xâm lấn.
III. TIÊU CHUẨN RA VIỆN:
- TCM nặng (độ 3, 4) được chỉ định xuất viện khi ổn định về lâm sàng, biến chứng và di chứng.
- TCM độ 1 đến 2b xuất viên khi:
- Không sốt ít nhất 24 giờ liên tục (không sử dụng thuốc hạ sốt).
- Không còn các biểu hiện lâm sàng phân độ nặng từ độ 2a trở lên ít nhất trong 48 giờ.
- Có điều kiện theo dõi tại nhà và tái khám ngay nếu có diễn tiến nặng (nếu chưa đến ngày thứ 8 của bệnh, tính từ lúc khởi phát).
- Các di chứng (nếu có) đã ổn định: không cần hỗ trợ hô hấp, ăn được qua đường miệng.
IV. PHÒNG BỆNH
- Hiện chưa có vắc-xin phòng bệnh đặc hiệu.
- Áp dụng các biện pháp phòng bệnh đối với bệnh lây qua đường tiêu hoá, đặc biệt chú ý tiếp xúc trực tiếp với nguồn lây.