1. PHẢN ỨNG CÓ HẠI CỦA THUỐC (ADR):
A. Tổng kết công tác báo cáo ADR:
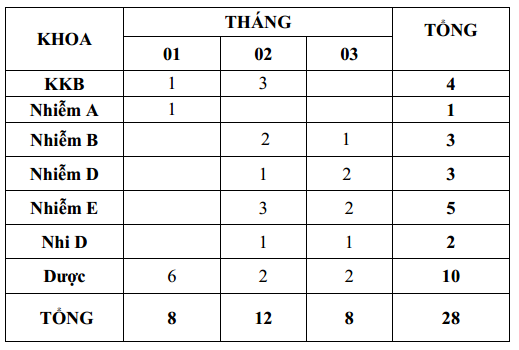
Quý 1-2020 ghi nhận có 28 báo cáo ADR xảy ra ở 7 khoa (theo bảng). Trong đó khoa Dược (10 ca), Nhiễm E (5 ca), các khoa còn lại có báo cáo nhưng ít, tất cả đều được xử trí kịp thời. So với Quý 4-2019 (78 báo cáo), số lượng báo cáo ADR Quý 1-2020 (28 báo cáo) ít hơn do số người bệnh giảm mạnh trong Quý 1-2020 và một số khoa chưa báo cáo ADR theo quy định (CCNL)
B. Phản hồi các khoa lâm sàng về chất lượng thuốc:
không có
2. THÔNG TIN THUỐC, CẢNH GIÁC DƯỢC:
Xin xem phần Thông tin thuốc
3. KHUYẾN CÁO DƯỢC LÂM SÀNG QUÝ 1-2020
3.1. Tổng kết công tác giám sát và can thiệp dược lâm sàng:
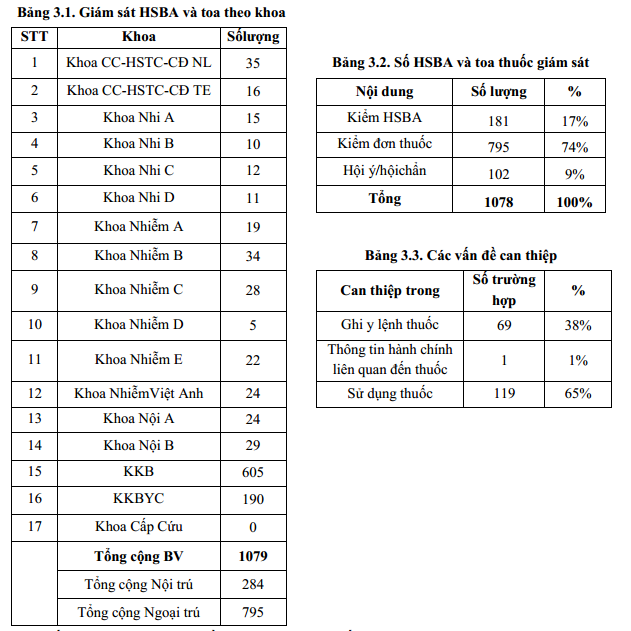
Công tác giám sát được thực hiện trên 284 HSBA nội trú và 794 toa thuốc ngoại trú (giảm so với Quý 4-2019 là 371 HSBA, 1054 toa thuốc) do tình dịch bệnh COVID-19 nên số lượng người bệnh nội trú và khám ngoại trú giảm mạnh. Ngoài ra, đơn vị dược lâm sàng cũng thực hiện 102 trường hợp hội ý/hội chẩn với các khoa lâm sàng trong quá trình điều trị giảm nhẹ so với Quý 4/2019 (106 TH). Chủ yếu là hội chẩn về liều kháng sinh (vancomycin 36TH, aminoglycosid 6TH, colistin 8TH), phối hợp kháng sinh và tư vấn về nguy cơ tác dụng bất lợi của thuốc,…Ngoài ra, DSLS can thiệp trực tiếp liều thuốc sử dụng cho nhi trong duyệt nội trú y lệnh của các khoa Nhi và các nguy cơ tương tác thuốc các khoa lâm sàng khối người lớn.
Bên cạnh đó, đơn vị dược lâm sàng thực hiện 182 can thiệp (giảm khoảng ½ so với Quý 4/2019) trong lúc giám sát 1079 đơn thuốc của bác sỹ (17% < 21% của Quý 4/2019). Trong đó, có 91% trường hợp được thực hiện kịp thời chủ yếu là các can thiệp chỉnh liều và thông tin thuốc (giảm nhẹ so với quý 4-2019 (93%). Trong Quý 1/2020, sự thống nhất ý kiến giữa dược lâm sàng và bác sĩ điều trị vẫn duy trì 97%, có 03 trường hợp không đồng ý về số lần dùng thuốc và chỉ định thuốc.
3.2. Kết quả tiêu chí giám sát hồ sơ bệnh án, đơn thuốc và can thiệp DLS:
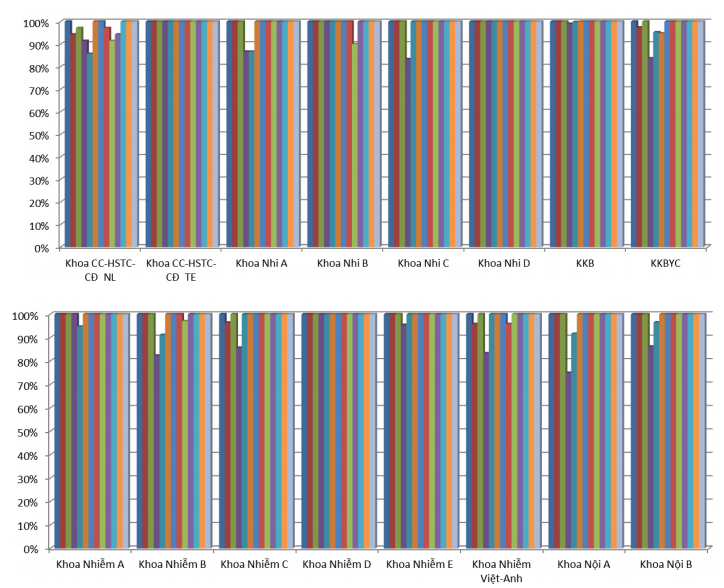
Toàn bệnh viện đạt 13 tiêu chí về sử dụng thuốc > 93% (có tăng nhẹ so với Quý 4/2019 là 92%). Tiêu chí liều thuốc và y lệnh đầy đủ ở một số khoa Nhi và Nội-Nhiễm người lớn có tăng nhẹ dao động khoảng 75-85% nhưng vì BS tiến hành nạp y lệnh trực tiếp trên HIS nên còn sai trong thao tác nạp y lệnh. Các khoa thuộc Khối Nhi thực hiện tốt các khuyến cáo về liều thuốc được cảnh báo từ Quý 4-2020, tuy nhiên vẫn cần lưu ý liều một số thuốc vitamin cho đối tượng trẻ em tùy theo tuổi và cân nặng. Đồng thời, các bác sĩ khi nạp y lệnh trên HIS cần chú ý để tránh trùng hoặc sai y lệnh, sai ngày giờ dùng thuốc.


3.3. Khuyến cáo dược lâm sàng:
Thực hiện Hướng dẫn sử dụng kháng sinh mới và làm Phiếu yêu cầu Kháng sinh hạn chế bằng hệ thống FPT. Lưu ý các vấn đề sau:
-
Phân tầng đúng nhóm nguy cơ, lưu ý khai thác kỹ tiền sử và các yếu tố nguy cơ của người bệnh để lựa chọn kháng sinh hợp lý. (Nhiễm E, Nhiễm B)
-
Làm phiếu kháng sinh 2 lần phân tầng khác nhau nhưng nội dung 2 phiếu về yếu tố nguy cơ, kết quả xét nghiệm cận lâm sàng gần giống nhau, không thể hiện được đáp ứng lâm sàng không cải thiện để lên thang kháng sinh.
Nhập sai tên thuốc và y lệnh (KKBYC và KKB 39 đơn thuốc). Trong đó chủ yếu là nhập sai tên đọc gần nhau “sound alike” và sai số lượng thuốc.
Kê đơn thuốc trùng các hoạt chất sau: (KKBYC) Lưu ý khi đánh máy và kê toa
-
Phylovitan (Silymarin 140mg+Silypin 60mg) và Livosil (Silymarin 140mg)
-
Pargine (L-Arginin 1g/10ml) và Quazinmin (L-Arginin 1g/5ml)
-
Dourso (Ursocholic acid 50mg + MutiVitamin) và Granbas (Ursocholic acid 150 mg)
Khi nạp y lệnh trên hệ thống HIS lưu ý kiểm tra y lệnh so với y lệnh trên HSBA. Nạp 2 lần cùng 1 y lệnh (Nhiễm C, Nhiễm VA, CCNL, Nhi C, Nội A), nhầm Oxacillin -> Augmentin (Nhiễm B), sai số lượng – số lần dùng (Nhiễm VA, Nhiễm B, Nhi A, Nhi C, Nhiễm E), sai giờ y lệnh (Nội B).
Lưu ý đánh số thứ tự, ngày dùng thuốc đúng quy định của các thuốc kháng sinh, hướng thần và gây nghiện (CCNL). Ký rõ họ tên khi sửa y lệnh (Nhiễm B, Nhiễm VA)
Lưu ý: Tránh phối hợp Fostervita và Moriamin fort. Nếu phối hợp thì cần tính liều vitamin B1, B6, B12 bổ sung vì cả 2 chế phẩm đều chứa hoạt chất vitamin B1, B6, B12. (Nhiễm Việt Anh, Nhiễm E).
BN 10 tuổi chẩn đoán mang virus viêm gan B, HBeAg (+), kê toa Silymax Complex. (KKBYC) Theo NSX: độ an toàn, hiệu quả và chế độ liều chưa được nghiên cứu đ/v trẻ em < 12 tuổi, nên đề nghị sử dụng Arginin.
Eprazinon KHÔNG có chế độ liều cho trẻ, khuyến cáo không sử dụng cho trẻ em. Cân nhắc sử dụng các thuốc long đờm khác (Bromhexin, Ambroxol,…)
BN viêm họng, kê đơn Alphachymotripsin. Theo thông tin kê toa của NSX, Alphachymotripsin không có chỉ định: viêm họng. BS lưu ý khi kê các chỉ định "off- label”, trao đổi với người bệnh, và KHÔNG được BHYT chi trả nếu ghi toa nội trú.
Dexchlorpheniramin CCĐ trẻ em < 2 tuổi (Uptodate 2020)
-
TE 2 - 6 tuổi: 0.5 mg/lần x 4-6 lần/ngày.
-
TE 6 -12 tuổi: 1 mg/lần x 4-6 lần/ngày.
-
TE ≥ 12 tuổi: 2mg/lần x 4-6 lần/ngày.
-
Tuy nhiên, chế phẩm Anticlor (Dexchlorpheniramin) Nhà sản xuất khuyến cáo CCĐ cho trẻ < 6 tuổi, với dạng chế phẩm là ống 2mg/5ml nên chỉ phù hợp chia liều nhỏ tới ½ ống (tức 1mg).
Lưu ý: KHÔNG nên sử dụng cho trẻ < 6 tuổi và đổi sang chế phẩm có dạng chia liều phù hợp.
Điều trị Viêm dạ dày do H. pylori vẫn còn sai về liều các thuốc trong phác đồ. Khuyến cáo liều đối với phác đồ 3 thuốc điều trị Hp (+) (Theo hướng dẫn điều trị của BVBNĐ):
-
Metronidazol 500mg x 2 lần/ngày,
-
Esomeprazol 20-40mg x 2 lần/ngày,
-
Amoxicilin 1000mg x 2 lần/ngày,
-
Clarithromycin 500mg x 2 lần/ngày.
-
Hoặc nếu PĐ dùng Levofloxacin thì liều: 250 - 500mg x 2 lần/ngày
Liều kẽm nguyên tố theo PĐĐT của BVBNĐ và Uptodate 2020
-
Bổ sung kẽm: trẻ em 0.5 – 1 mg/kg/ngày
-
Tiêu chảy nhiễm trùng: Trẻ ≥ 6 tháng tuổi: 20mg/ngày,
-
Trẻ < 6 tháng: 10mg/ngày.
Các chỉ định khác không phải là tiêu chảy nhiễm trùng khuyến cáo sử dụng liều 0.5-1 mg/kg/ngày.
Khuyến cáo liều các thuốc sau:
-
Domperidon theo NSX, DTQG: 10mg x 3 lần/ngày, tối đa 30 mg/ngày.
-
Amox/Clav 875/125 x 2 lần/ngày.
-
Fexofenadin 180mg dùng 1 viên/ngày
-
Bioflora 100mg: Người lớn và trẻ em: 2 gói mỗi ngày, chia làm 2 lần
-
Levocetirizin đối với trẻ em từ 6-12 tuổi: 5mg/ngày (NSX), hoặc 2.5 mg/ngày (Lexicomp – Uptodate 2019)
-
Azithromycin:
• Viêm đường hô hấp: NL 500 mg/ngày, trẻ em 10 mg/kg/ngày.
• Tiêu chảy nhiễm trùng: NL 1000 mg/ngày, trẻ em 20 mg/kg/ngày.
- Siro Hoastex (NSX, khuyến cáo chống chỉ định cho trẻ có tiền sử co giật)
• Trẻ sơ sinh đến dưới 2 tuổi: 2 - 5ml x 3 lần/ngày
• Trẻ em từ 2 tuổi đến 6 tuổi: 5 – 10 ml x 3 lần/ngày
• Trẻ em > 6 tuổi: 15ml x 3 lần/ngày
- Bromhexin A.T 4mg/5ml (Theo NSX):
• Trẻ sơ sinh đến dưới 2 tuổi: ½ gói x 2 lần/ngày
• Trẻ em từ 2 tuổi đến 6 tuổi: 1 gói x 2 lần/ngày
• Trẻ em từ 6 tuổi đến 12 tuổi: 1 gói x 3 lần/ngày
• Trẻ em > 12 tuổi: 2 gói x 3 lần/ngày
BN chẩn đoán viêm não ADEM, kê đơn: Prednison, Aspirin 81, Esomeprazol 20 mg 2 viên x 1 lần/ngày. Theo phác đồ BVBNĐ và BV Nhi TW: điều trị corticosteroid, không khuyến cáo sử dụng Aspirin 81mg. Khuyến cáo: Esomeprazol 20 mg/ngày, ngưng Aspirin 81. (KKBYC)
Oxacillin PO: 500-1000mg q4-6h tùy tình trạng và vị trí nhiễm trùng, nên sử dụng với khoảng cách liều 4 hoặc 6 giờ thay vì 8 giờ để đảm bảo hiệu quả điều trị của kháng sinh phụ thuộc thời gian.
Kê Dextromethorphan 15mg x 3 lần/ngày BN còn ho nhiều. Khuyến cáo chế độ liều của Dextromethorphan (DTQG, NSX)
-
TE 2 - 6 tuổi: 2,5 - 5 mg mỗi 4 giờ, hoặc 7,5 mg mỗi 6 - 8 giờ, tối đa 30 mg/24 giờ.
-
TE 6 - 12 tuổi: 5 - 10 mg mỗi 4 giờ/lần, hoặc 15 mg mỗi 6 - 8 giờ, tối đa 60 mg/24 giờ.
-
NL và TE >12 tuổi: 10 - 20 mg mỗi 4 giờ, hoặc 30 mg mỗi 6 - 8 giờ, tối đa 120 mg/24 giờ
Tương tác thuốc:
-
Trong Quý 1-2020, có 1.559 cảnh báo nguy cơ tương tác thuốc được can thiệp (DS NTBV: 1124 TH; DLS: 434 TH; BS: 102 TH), chủ yếu là tư vấn và hướng dẫn người bệnh ngoại trú, điều chỉnh y lệnh khi duyệt toa nội trú (tăng so với Quý 4/2019).
-
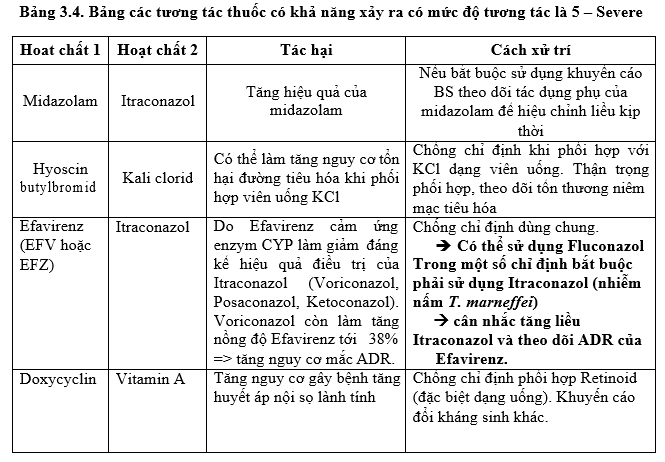
Các pDDI mức độ 5 vẫn còn: có tăng so với Quý 1-2020 và đã được cảnh báo + can thiệp. Chưa thấy tác dụng nguy cơ xảy ra thực trên người bệnh. Tuy nhiên, cần tích cực giám sát can thiệp để giảm các pDDI này trong thời gian tới.
-
Nhắc lại: Noklot (Clopidogrel 75mg) uống cách xa các thuốc PPI khoảng 10-12 giờ để giảm thiểu tương tác thuốc có thể xảy ra làm giảm tác dụng của Clopidogrel
Khuyến cáo của Hội đồng thuốc và điều trị
Hội đồng thuốc và điều trị đề nghị giám sát thực hiện tuân thủ Hướng dẫn sử dụng kháng sinh năm 2018 tại Khoa Nhiễm A do P.QLCL phụ trách can thiệp để tăng mức độ tuân thủ khi tiêu chí đánh giá tình trạng lâm sàng của người bệnh trong các thời điểm: 48h- 72h dùng kháng sinh, khi đổi kháng sinh, khi có kết quả kháng sinh đồ và khi kết thúc đợt điều trị kháng sinh. Đồng thời, ban QLSDKS sẽ thực hiện khảo sát đánh giá mỗi tháng và báo cáo giao ban bệnh viện. Tuy nhiên công tác này tạm hoãn trong tháng 2, 3 do tình hình dịch COVID-19. Hội đồng thuốc và điều trị ban hành Danh mục thuốc tự có tại các khoa lâm sàng nhằm đảm bảo kiểm soát các thuốc sẵn có và đang điều trị các bệnh lý mạn tính của người bệnh khi nhập viện.
4. CHUYÊN ĐỀ: TIẾP CẬN BỆNH NHÂN DỊ ỨNG KHÁNG SINH
4.1. Tổng quan về dị ứng thuốc
Dị ứng thuốc (drug allergy): là một loại phản ứng có hại của thuốc, kết quả của việc kích thích đáp ứng miễn dịch với thuốc hoặc thành phần trong thuốc [10]. Dựa theo cơ chế miễn dịch, phản ứng dị ứng thuốc được phân thành 4 type theo phân loại của Coombs và Gell [9-11].
Phản ứng giả dị ứng là những phản ứng có biểu hiện lâm sàng tương tự như dị ứng nhưng cơ chế không liên quan đến đáp ứng miễn dịch. Phản ứng giả dị ứng có biểu hiện và triệu chứng tương tự như phản ứng dị ứng qua trung gian IgE (phản ứng tức thì). Cả hai đều xuất hiện nhanh chóng (trong vòng vài phút) và có thể liên quan đến nổi mề đay, phù mạch hoặc sốc phản vệ do sự giải phóng các chất trung gian hóa học từ tế bào mast và tế bào ưa kiềm [11]. Tuy nhiên, cơ chế giải phóng chất trung gian hóa học của phản ứng giả dị ứng được cho là không qua trung gian IgE [1].
Dị ứng thuốc để lại nhiều tác hại khác nhau, có thể không gây nguy hiểm như các phản ứng phát ban, nổi mề đay, ngứa đơn thuần, hoặc có thể rất nguy hiểm, đe dọa tính mạng như sốc phản vệ, các phản ứng nghiêm trọng trên da. Khi có các triệu chứng dị ứng, bệnh nhân thường được lựa chọn các thuốc khác không phải thuốc điều trị đầu tay từ đó ảnh hưởng hiệu quả điều trị, tăng thời gian nằm viện và có thể tăng chi phí điều trị.

4.2. Lựa chọn kháng sinh khi xảy ra phản ứng dị ứng
Bệnh viện Bệnh Nhiệt Đới là bệnh viện chuyên khoa truyền nhiễm tuyến cuối, và kháng sinh chính là các thuốc thiết yếu trong hoạt động điều trị. Phản ứng dị ứng của kháng sinh có ảnh hưởng không nhỏ chất lượng hiệu quả - chi phí điều trị cho người bệnh, đặc biệt quan trọng trong vấn đề lựa chọn kháng sinh an toàn - hợp lý.
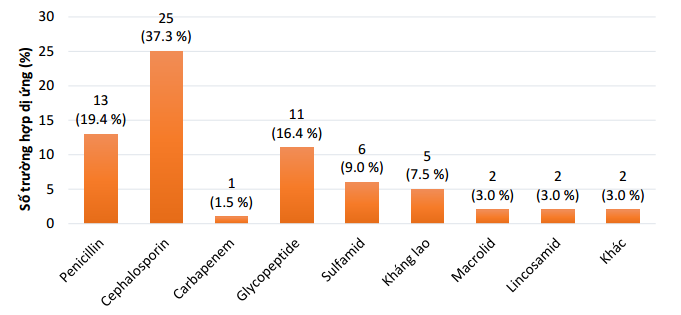
Theo số liệu thống kê về các phản ứng có hại của thuốc (ADR) năm 2019 bệnh viện, tổng số phản ứng dị ứng thuốc là 122/173 (71%). Trong đó, kháng sinh chiếm tỷ lệ nhiều nhất 67/122 (55%) trường hợp dị ứng thuốc. Nhóm β-lactam có tỷ lệ dị ứng cao nhất với 58.2 % bao gồm penicillin (19.4%), cephalosporin (37.3%) và carbapenem (1.5%) (Hình 4.1). Lưu ý, ceftriaxon chiếm tỷ lệ nhiều nhất với 24 trường hợp (36.8 %). Theo hướng dẫn sử dụng kháng sinh của bệnh viện năm 2018, phần lớn các bệnh lý nhiễm trùng khi được phân tầng nhóm nguy cơ 1 được chỉ định dùng ceftriaxone hoặc phân tầng nhóm 2 với piperacillin/tazobactam hoặc carbapenem, do đó dị ứng kháng sinh ceftriaxone nói riêng và nhóm β-lactam nói chung sẽ làm hạn chế việc lựa chọn kháng sinh trong điều trị nhiễm khuẩn.
Theo tác giả Roland Solensky tại Hoa Kỳ, khoảng 5-10% người bệnh được báo cáo là có tiền sử dị ứng với penicillin, nhưng sau khi đánh giá đầy đủ, có tới 90% những người này có thể dung nạp được penicillin [ 6, 7]. Lý giải cho tỷ lệ sai số khá cao này gồm:
-
Sự giảm kháng thể IgE đặc hiệu với penicillin theo thời gian.
-
Sự nhận định sai của một phản ứng không mong muốn (ví dụ, tiêu chảy, viêm âm đạo) là dị ứng
-
Sự nhận định sai kháng sinh đang sử dụng là penicillin.
-
Do tình trạng bệnh lý (nhiễm virus, vi khuẩn) hoặc tương tác giữa tác nhân gây bệnh này và kháng sinh gây ra các triệu chứng tương tự dị ứng dẫn đến khó xác định được có phải là do kháng sinh penicillin gây ra hay không.
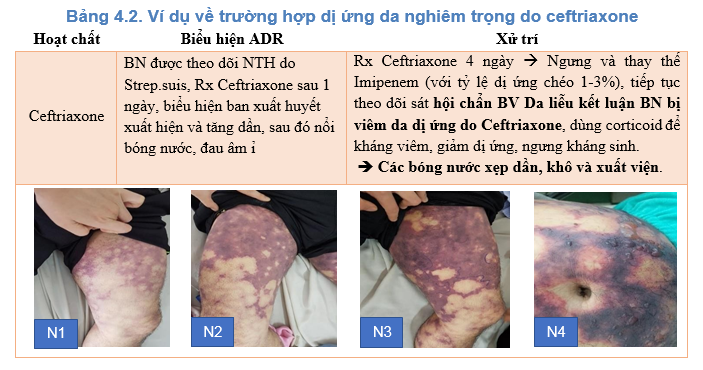
Sốc phản vệ là biểu hiện nghiêm trọng nhất của phản ứng dị ứng penicillin tức thì, đây là một phản ứng dị ứng nghiêm trọng khởi phát nhanh và có thể gây tử vong. Theo một báo cáo tổng quan của Roland Solensky, tỷ lệ sốc phản vệ do penicillin đường tiêm tĩnh mạch là khoảng 1 - 4 trên 10.000 người bệnh. Bên cạnh đó, amoxicillin cùng với penicillin là nguyên nhân hàng đầu gây sốc phản vệ nghiêm trọng do kháng sinh trong khoảng thời gian 2002-2010, có lẽ vì những thuốc này thường được sử dụng. Cũng theo Roland Solensky, ước tính mỗi năm có 500 - 1000 ca tử vong là do sốc phản vệ penicillin [7]. Tại BVBNĐ, phản ứng dị ứng gây sốc, gây đe dọa tính mạng do ß-lactam là 03/39 trường hợp dị ứng ß-lactam được ghi nhận trong năm 2019 (03 ca đều do ceftriaxon) và chiếm tỷ lệ 4.5 % trong tổng số ca dị ứng kháng sinh năm 2019. Ngoài ra, khoa Dược cũng ghi nhận các nhóm kháng sinh khác gây phản dị ứng nghiêm trọng đe dọa tính mạng là cotrim và vancomycin. Trong số đó, bệnh viện có ghi nhận 01 ca phản ứng dị ứng da nghiêm trọng của ceftriaxone mặc dù không gây sốc phản vệ (Bảng 4.2).
So với các kháng sinh khác kháng sinh, nhóm ß-lactam có nguy cơ gây dị ứng tương đối nhiều hơn và khá nghiêm trọng. Vì vậy, người bệnh khi được báo cáo dị ứng với 01 thuốc thuộc nhóm ß-lactam, bác sĩ có xu hướng thay bằng kháng sinh khác trong cùng nhóm (ví dụ ceftriaxone -> imipenem/meropenem; penicillin -> cephalosporin/carbapenem); hoặc đổi hoàn toàn sang một kháng sinh khác không phải ß-lactam để điều trị. Tuy nhiên, việc chuyển đổi này không được nhất quán và định hướng cụ thể theo các khuyến cáo dược do đó có thể dẫn đến gia tăng chi phí điều trị cũng như thất bại điều trị, tình trạng vi khuẩn đề kháng kháng sinh và tác dụng không mong muốn nghiêm trọng, tăng tần suất nhiễm khuẩn gây ra bởi MRSA, Clostridium difficile [7, 9]. Vấn đề quan trọng chính là việc đánh giá người bệnh có thật sự dị ứng với kháng sinh được báo cáo hay không và từ đó có định hướng xử trí thích hợp.
Trước tiên, chúng ta biết là dị ứng penicillin xảy ra có thể do cấu trúc lõi của vòng ß-lactam hoặc do các chuỗi bên gắn trên vòng ß-lactam để phân biệt penicillin/cephalosporin/carbapenem với nhau. Người bệnh dị ứng với penicillin có khả năng sẽ dị ứng chéo với các kháng sinh ß- lactam khác (Bảng 4.3). Penicillin ở dạng nguyên vẹn không gây dị ứng, sau khi vào cơ thể kết hợp với protein tạo thành phức hợp penicilloyl kích thích tạo ra đáp ứng miễn dịch. Penicilin có thể gây ra nhiều tình trạng dị ứng khác nhau, bao gồm bốn loại của dị ứng thuốc và cả những phản ứng không thuộc bốn loại này. Trong đó, biểu hiện thường gặp nhất là mày đay, ngứa và phù mạch[1].
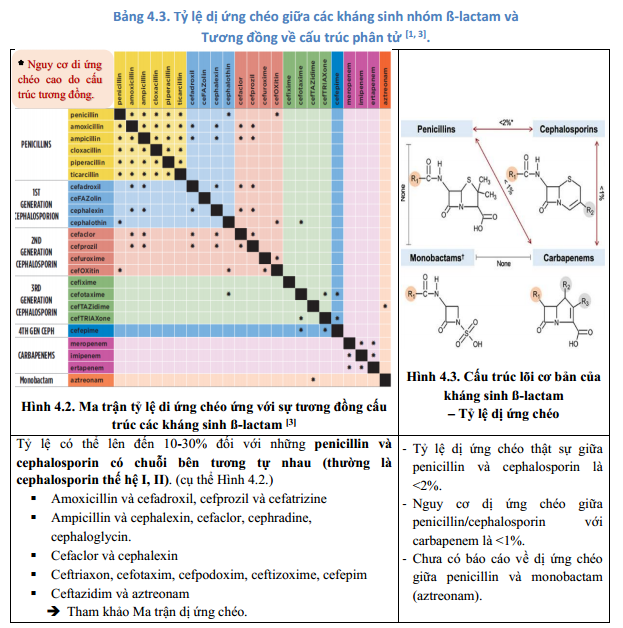
Có thể thấy tỷ lệ người bệnh thật sự dị ứng với penicillin không cao và thường sẽ dung nạp sau một thời gian. Vì theo một báo cáo của Hoa Kỳ, khoảng 10% dân số được ghi nhận dị ứng với các hoạt chất thuộc nhóm penicillin. Tuy có nhiều người bệnh thông báo mình bị dị ứng với penicillin nhưng ít phản ứng với penicillin qua trung gian IgE-hoặc T lymphocyte có ý nghĩa về mặt lâm sàng (< 5%). Tỷ lệ dị ứng penicillin qua trung giam IgE đã giảm dần theo thời gian, sau một thập kỷ, khoảng 80% người bệnh đã dung nạp penicillin. Tỷ lệ dị ứng chéo giữa penicillin và cephalosporin chỉ còn 2% (đã giảm 8% so với y văn trước đây) [8]. Tuy nhiên, vẫn có nguy cơ nhất định ảnh hưởng đến người bệnh khi có phản ứng dị ứng xảy ra do đó cán bộ y tế cần khai thác tiền sử dị ứng kỹ lưỡng để có hướng tiếp cần phù hợp đối với từng đối tượng. (Hình 4.2)

Ghi chú:
a. Không nên tiến hành bất kỳ test dị ứng penicillin nào trên những người bệnh có nguy cơ phản ứng trên da nghiêm trọng liên quan đến penicillin, hoặc trên những người bệnh thiếu máu tan máu, sốt do thuốc hoặc bệnh huyết thanh. Người bệnh có bất thường về huyết động hoặc hô hấp hoặc người bệnh mang thai không được coi là người bệnh có nguy cơ thấp
b. Một số dấu hiệu có liên quan đến trung gian Ig-E bao gồm các triệu chứng trên da (như ngứa, nóng bừng, mày đay, phù nề), các triệu chứng trên hệ hô hấp (chảy nước mũi, viêm mũi, hắt hơi, thở nông, thở ngắn, co thắt phế quản), các triệu chứng tim mạch (loạn nhịp, ngất, nặng ngực) và triệu chứng trên đường tiêu hóa (đau bụng, buồn nôn, nôn, tiêu chảy). Phản ứng qua trung gian Ig-E nghiêm trọng nhất là phản vệ.
Bên cạnh đó, các kháng sinh khác cũng có thể gây ra phản ứng dị ứng với tỷ lệ chung ước tính là từ 1-3% [6]. Đa số là các phản ứng trên da khởi phát chậm, hiếm khi là các phản ứng phản vệ. Khi dị ứng với một kháng sinh nhất định, người bệnh có khả năng sẽ dị ứng chéo với các kháng sinh khác trong cùng nhóm do có cấu trúc tương đồng nhau theo nguyên lý giống như dị ứng nhóm ß-lactam. Do đó, nói chung khi tiếp cận người bệnh có tiền sử dị ứng kháng sinh cần phải tìm hiểu kỹ về loại kháng sinh dị ứng, biểu hiện triệu chứng lâm sàng của phản ứng, tình trạng lâm sàng hiện tại để cân nhắc lựa chọn kháng sinh phù hợp. Việc dị ứng chéo giữa các nhóm kháng sinh có thể tham khảo Bảng 4.4.

Nhìn chung, phản ứng dị ứng kháng sinh gây những tác hại trên người bệnh mà chúng ta không thể xem nhẹ. Nó ảnh hưởng đến an toàn cũng như chất lượng điều trị cho người bệnh. Điều quan trọng khi tiếp cận với một trường hợp dị ứng chính là việc khai thác tiền sử, làm rõ về đặc điểm của phản ứng và loại thuốc gây dị ứng. Sau khi kiểm tra, cán bộ y tế mới có những định hướng hợp lý để lựa chọn và sử dụng kháng sinh trên người bệnh. Đồng thời, một hành động rất hữu ích giúp cho người bệnh tránh những phản ứng dị ứng lập lại (phản ứng của lần sau sẽ nặng hơn lần đầu) bằng cách báo cáo ADR và phát “THẺ DỊ ỨNG” cho người bệnh. (QT.09.DUOC verion 2– Quy trình báo cáo ADR ngày 20/9/2018 của BVBNĐ)

Tài liệu tham khảo:
1. Blumenthal KG, Peter JG, Trubiano JA, Phillips EJ. Antibiotic allergy. Lancet. 2019 January 12; 393(10167): 183– 198. doi:10.1016/S0140-6736(18)32218-9
2. Children’s Health Queensland Hospital and Health Service: Penicillin Allergy - Quick reference guide. Version 1.0. Approved by Medicines Advisory Committee: 20/06/2014.
3. Greg German MD PhD FRCPC DTM&H (UK) Medical Microbiologist & Infectious Diseases Consultant Co-Chair, PD&T Antimicrobial Stewardship Subcommittee: Beta-Lactam Allergy Management and PEI Provincial Guidelines
4. Kimberly G Blumenthal, Roland Solensky, Choice of antibiotics in penicillin-allergic hospitalized patients. Uptodate.com (Last updated: Feb 13, 2020)
5. Pharmacy and therapeutics newsletter, August 2018, Volume 25 Number 2, The CSU Pharmaceutical Sciences Vancouver General Hospital, UBC Hospital, GF Strong.
_6. Roland Solensky, David A. Khan. Drug Allergy: An Updated Practice Parameter. Ann Allergy Asthma Immunol. 2010 Oct;105(4):259-273. doi: 10.1016/j.anai.2010.08.002_
7. Roland Solensky, Penicillin allergy: Immediate reactions. Uptodate.com (Last updated: Mar 25, 2019)
8. Shenoy ES, Macy E, Rowe T, Blumenthal KG. Evaluation and Management of Penicillin Allergy: A Review. JAMA. 2019;321(2):188–199. doi:10.1001/jama.2018.19283
9. Sylvia, Lynne M. Drug Allergy. Pharmacotherapy: A Pathophysiologic Approach, 10e Eds. Joseph T. DiPiro, et al. New York, NY: McGraw-Hill. ( http://accesspharmacy.mhmedical.com/content.aspx?bookid=1861§ionid=146079515)
10. Werner J Pichler, Drug allergy: Pathogenesis. Uptodate.com (Last updated: Sep 18, 2017)
11. Werner J Pichler, Drug hypersensitivity: Classification and clinical features. Uptodate.com (Last updated: Feb 18, 2019)
12. Zagursky, Robert J. et al.Cross-reactivity in β-Lactam Allergy. The Journal of Allergy and Clinical Immunology: In Practice,2018 Jan - Feb;6(1):72-81.e1. doi: 10.1016/j.jaip.2017.08.027. Epub 2017 Oct 7.