1. PHẢN ỨNG CÓ HẠI CỦA THUỐC (ADR):
A. Tổng kết công tác báo cáo ADR:
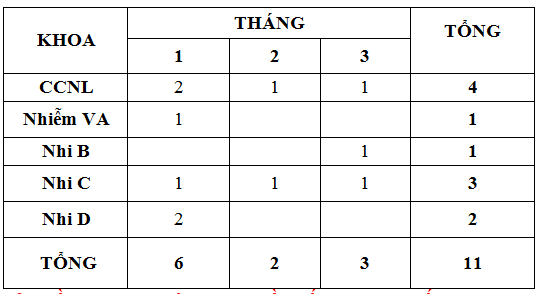
Quý 1-2018 ghi nhận có 11 báo cáo ADR xảy ra ở 5 khoa (theo bảng). Trong đó khoa CC-HSTC-CĐ người lớn (4 ca), khoa Nhi C (3 ca), các khoa còn lại có báo cáo nhưng ít, tất cả đều được xử trí kịp thời. So với Quý 1-2017 (29 báo cáo), số lượng báo cáo ADR Quý 1-2018 (11 báo cáo) ít hơn đáng kể => đề nghị các khoa lâm sàng tăng cường giám sát, theo dõi, xử trí và báo cáo tác dụng phụ không mong muốn thuốc thuốc gửi về khoa Dược.
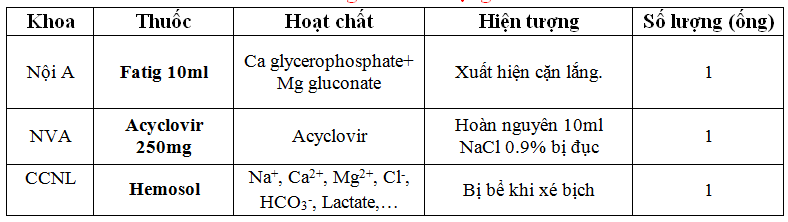
B. Phản hồi các khoa lâm sàng về chất lượng thuốc:
2. THÔNG TIN THUỐC, CẢNH GIÁC DƯỢC:
Xem phần Thông tin thuốc
3. KHUYẾN CÁO DƯỢC LÂM SÀNG QUÝ 1-2018
3.1. Tổng kết công tác giám sát và can thiệp dược lâm sàng:
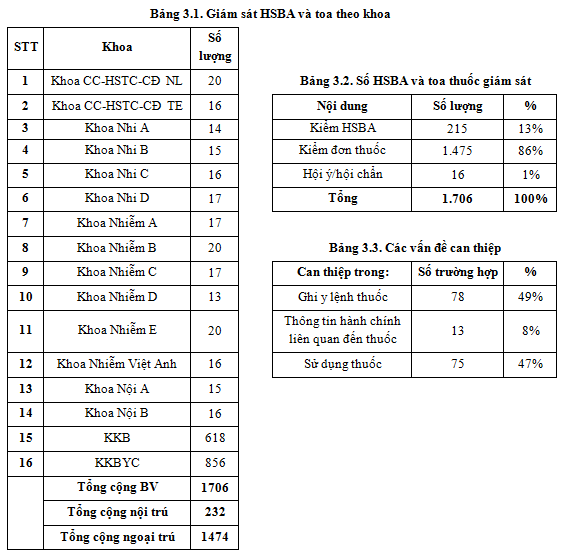
Công tác giám sát được thực hiện trên 215 HSBA nội trú và 1475 toa thuốc ngoại trú. Ngoài ra, đơn vị dược lâm sàng cũng thực hiện 35 trường hợp hội ý/hội chẩn với các khoa lâm sàng trong quá trình điều trị. Chủ yếu là hội chẩn về liều kháng sinh (đặc biệt là TDM Vancomycin 28/36 trường hợp), phối hợp kháng sinh và tư vấn thông tin thuốc. TDM Aminoglycosid, tiến hành hội chẩn 1 ca Gentamycin, 1 ca Amikacin.
Bên cạnh đó, đơn vị dược lâm sàng thực hiện 160 can thiệp trên 1706 lượt giám sát (khoảng 9%) để kịp thời hỗ trợ công tác điều trị của bác sỹ. Trong 160 can thiệp, có 101 (63%) trường hợp được thực hiện kịp thời chủ yếu là các can thiệp chỉnh liều và thông tin thuốc, giảm so với quý 4-2017 (75%). Có 156 (97.5%) trường hợp đồng thuận của bác sỹ điều trị và dược sỹ lâm sàng, tăng so với quý 4-2017 (95%). Các trường hợp không đồng thuận chủ yếu liên quan đến việc lựa chọn thuốc trong điều trị (giá-hiệu quả, sử dụng 2 loại kháng sinh cepha 2 + azithromycin điều trị viêm họng). Cần nhắc lại và thực hiện các quyết định của HĐT đã ban hành về việc sử dụng thuốc: cân nhắc sử dụng Imipenem và Meropenem, phối hợp cephalosporin và azithromycin.
3.2. Kết quả tiêu chí giám sát hồ sơ bệnh án, đơn thuốc và can thiệp DLS:
Toàn bệnh viện đạt 11 tiêu chí về sử dụng thuốc khoảng 95% trở lên (tăng so với quý 4 -2017 (93%)). Tuy nhiên, vẫn còn một số khoa đạt vài tiêu chí còn thấp cần khắc phục (ghi y lệnh chưa đúng, thiếu hoặc phân tầng không hợp lý nhóm nguy cơ bệnh nhân, báo cáo ADR chưa đầy đủ, chưa hiệu chỉnh liều thuốc hợp lý)
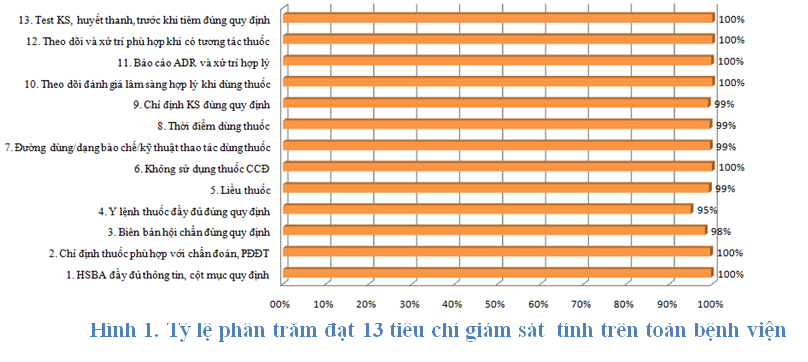


Một số tiêu chí các khoa cần lưu ý để nâng cao và cải thiện hơn trong thời gian tới: báo cáo ADR (có ghi nhận ADR nhưng chưa làm báo cáo), chỉ định kháng sinh chưa đúng quy định (một số khoa thường thiếu hoặc phân tầng nhóm nguy cơ bệnh nhân chưa hợp lý), duyệt toa kháng sinh hạn chế không kịp thời và đúng thời gian quy định, liều thuốc (chủ yếu là liều kháng sinh, fluconazol còn chưa phù hợp hoặc chưa chỉnh liều theo chức năng thận), ghi y lệnh thuốc chưa đúng quy định (lỗi thường gặp là sửa y lệnh nhưng BS không ký tên, nhầm lẫn trong việc sao chép tên thuốc, hàm lượng từ y lệnh BS ở phòng khám yêu cầu). Các tiêu chí này đều được nhắc và khuyến cáo qua từng tháng và từng quý nhưng vẫn còn một số khoa chưa cải thiện được tỷ lệ chỉ tiêu, ví dụ Nhiễm A, Nhiễm B tiêu chí Số 9 về chỉ định kháng sinh chỉ đạt từ 60-75%; tiêu chí báo cáo ADR tại các khoa CCNL, Nhiễm E cũng chưa được cải thiện nhiều so với quý 4-2017 -> đẩy mạnh hoạt động ADR tại khoa; các khoa trẻ em cần lưu ý dạng thuốc uống và thời điểm dùng thuốc cho bệnh nhi sao cho phù hợp, tránh dùng thuốc viên có hàm lượng cao -> khó chia liều chính xác. Khoa khám bệnh theo yêu cầu kê toa và ghi y lệnh chưa đúng khá nhiều chiếm gần 9% do sao chép y lệnh BS không đúng và giảm nhiều so với quý 4-2017 (20%)-> các biện pháp khuyến cáo để giảm tỷ lệ sai sót đã bắt đầu có hiệu quả.
3.3. Khuyến cáo dược lâm sàng:
a. Phân tầng nhóm nguy cơ bệnh nhân trước khi sử dụng kháng sinh và làm phiếu kháng sinh hạn chế đã ngày càng hoàn thiện. Tuy nhiên còn một số hạn chế cần cải thiện:
-
Vẫn còn trường hợp chưa phân tầng nhóm nguy cơ, phân tầng không hợp lý hoặc phân tầng hợp lý nhưng dùng KS không theo hướng dẫn (chưa lưu ý các đã kháng sinh ở tuyến trước nên phân tầng chưa hợp lý -> lựa chọn kháng sinh ban đầu chưa hợp lý và lên thang kháng sinh sau khi dùng thuốc không cải thiện)
-
Thực hiện và duyệt phiếu KS hạn chế còn chậm trễ (CCNL, Nhiễm Việt Anh).
b. Biên bản Hội chẩn sử dụng thuốc có một khoa còn chưa hoàn thiện (thiếu chữ ký của chủ tọa) (Nhiễm E, B).
c. Siro Pectol E chống chỉ định cho những đối tượng có tiền sử co giật, động kinh, co giật do sốt cao -> Khuyến cáo lưu ý không dùng cho những đối tượng bệnh nhi này (Khoa Nhi D) (theo NSX).
d. Khuyến cáo dùng thuốc chứa lợi khuẩn đường ruột và kháng sinh cách nhau 1-2 tiếng (Khoa Nhi B) -> chưa cải thiện so với quý 4-2017.
e. Vẫn còn trường hợp không hoặc chậm trễ báo cáo ADR à Đề nghị thực hiện báo cáo ADR khi có bất tác dụng phụ nghi ngờ của các thuốc đang sử dụng (CCNL lưu ý thuốc diazepam, linezolid, thuốc lao; Nhiễm E lưu ý Amphotericin B và các thuốc ARV)
f. Lưu ý các vấn đề về ghi y lệnh và HSBA: sửa y lệnh chưa ký tên, ghi y lệnh thuốc hướng thần và gây nghiện, corticoid (chưa đúng, quên đánh số thứ tự), thứ tự ghi các thuốc trong HSBA chưa đúng (Nhiễm C, B, KKBYC, CCNL, Nhi B, Nội A).
g. Khuyến cáo của Hội đồng thuốc
-
Liều sử dụng Sylimarin cho trẻ em: 5-10mg/kg, không quá 140mg/ngày.
-
Ban hành/ tập huấn Quy trình Test huyết thanh/kháng sinh 2018
h. Khuyến cáo về liều điều trị:
-
Cân nhắc tình trạng nhiễm trùng và chức năng thận của bệnh nhân để hiệu chỉnh liều kháng sinh, đặc biệt lưu ý ở những bệnh nhân lớn tuổi, nhẹ cân. Nên dựa vào công thức ước tính clearance, không ước lượng thanh thải chỉ bằng creatinin huyết tương mà không cân nhắc các yếu tố khác như tuổi và cân nặng.
-
Khuyến cáo chế độ liều của Fluconazol cần chỉnh liều khi suy thận.
j. Pha và truyền thuốc:
-
Truyền Levofloxacin 750mg/150ml trong thời gian 90 phút, tức là truyền XXX giọt/phút.
-
Vitamin K1 cần pha loãng với NaCl 0.9% hoặc Glucose 5%
-
Khuyến cáo nên dùng chế phẩm Curam (dạng bột pha hỗn dịch uống): Amoxicillin + acid clavuclanic cho trẻ em thay cho chế phẩm viên Auclanityl 625mg hoặc 1000mg vì khó chia nhỏ liều chính xác và hàm lượng acid clavuclanic cao ở chế phẩm viên -> tăng tác dụng phụ trên đường tiêu hóa).
-
Chế phẩm viên nang chứa vi hạt hòa thành dạng phân tán trong nước để uống. Tuy nhiên, lưu ý chỉ có 2 chế phẩm: Loxozole và Pantoprazole Stada dạng viên nang chứa vi hạt mới có thể phân tán trong nước (thuốc phân tán nhưng không được hòa tan trong nước) sau khi bỏ lớp nang dùng để uống qua sonde dạ dày.
4. CHUYÊN ĐỀ: AN TOÀN SỬ DỤNG THUỐC ARV TRÊN BỆNH NHÂN SUY GIẢM MIỄN DỊCH HIV/AIDS
Tên tắt các thuốc ARV: Abacavir (ABC); Emtricitabine (FTC); Lamivudine (3TC); Zidovudine (AZT); Tenofovir (TDF); Efavirenz (EFV); Nevirapine (NVP); Atazanavir + ritonavir (ATV/r); Darunavir + ritonavir (DRV/r); Lopinavir/ritonavir (LPV/r); Raltegravir (RAL); Dolutegravir (DTG)
Điều trị bằng thuốc ARV ở người nhiễm HIV ngày càng được mở rộng và có thêm nhiều bằng chứng khoa học về hiệu quả của điều trị ARV không chỉ cải thiện chất lượng cuộc sống của người bệnh mà còn làm giảm lây truyền HIV sang người khác khi tuân thủ điều trị tốt.
Các phản ứng có hại (ADR), các tương tác thuốc bất lợi ảnh hưởng đến tuân thủ điều trị của người bệnh và gây nguy cơ xuất hiện chủng virus đề kháng, dẫn đến thất bại điều trị, thậm chí trong một số trường hợp nghiêm trọng có thể đe dọa tính mạng người bệnh. Nhận thấy tầm quan trọng của việc tuân thủ điều trị thuốc ARV trên bệnh nhân HIV/AIDS, Bản tin dược lâm sàng kỳ này về “An toàn sử dụng thuốc ARV trên bệnh nhân suy giảm miễn dịch HIV/AIDS” nhằm góp phần hạn chế tác dụng phụ, tương tác bất lợi của thuốc ARV đảm bảo sự tuân thủ điều trị cho bệnh nhân, góp phần tối ưu hóa hiệu quả điều trị.
4.1. Tác dụng không mong muốn (ADR) của các thuốc ARV và xử trí
Theo Tổ chức Y tế thế giới phản ứng có hại của thuốc (ADR) là phản ứng độc hại, không định trước và xuất hiện ở liều thường dùng cho người với mục đích phòng bệnh, chẩn đoán, điều trị bệnh hoặc làm thay đổi chức năng sinh lý của cơ thể. Theo dõi, phát hiện, đánh giá và phòng tránh các phản ứng có hại liên quan tới thuốc ARV có vai trò quan trọng giúp tăng cường hiệu quả điều trị, tiết kiệm chi phí, ngăn ngừa tình trạng kháng thuốc và góp phần cải thiện chất lượng cuộc sống của bệnh nhân.
Tác dụng không mong muốn nhẹ của thuốc ARV: Xuất hiện sớm và có thể tự khỏi, cách xử trí như sau:
-
Buồn nôn: Nên uống thuốc cùng với thức ăn. Tuy nhiên, một số thuốc phải được uống khi đói (như didanosin, indinavir, rifampin) thì có thể ăn một lượng nhỏ bánh quy mặn ít chất béo để làm giảm bớt cảm giác buồn nôn. Cần thận trọng với các thực phẩm giàu chất béo và các sản phẩm từ sữa. Tránh sử dụng cà phê, hút thuốc lá, rượu và các thực phẩm nhiều gia vị.
-
Tiêu chảy: Bù nước và điện giải.
-
Đau đầu: Dùng paracetamol. Nếu đau dai dẳng từ 2 tuần trở lên cần thăm khám lại
-
Mệt mỏi: Thường chỉ kéo dài 4-6 tuần, nếu lâu hơn cần thăm khám lại.
-
Khó chịu ở bụng: Nếu xuất hiện liên tục cần khám lại.
-
Nổi mẫn nhẹ: Điều trị bằng thuốc kháng histamin. Nếu nặng xem xét khả năng có phản ứng quá mẫn với thuốc.
-
Buồn ngủ: Uống thuốc trước khi đi ngủ.
-
Mất ngủ: Có thể dùng thuốc hỗ trợ. Nếu người bệnh mất ngủ nhiều do EFV, có thể chuyển EFV sang uống buổi sáng nhưng không nên sử dụng máy móc hoặc lái xe.
-
Ác mộng, chóng mặt: Thường xảy ra khi uống EFV và kéo dài không quá 3 tuần
Một số tác dụng không mong muốn chủ yếu cần lưu ý của thuốc ARV:
Nếu ADR không tự khỏi, ngày càng diễn tiến nặng lên nên xem xét đổi thuốc ARV, đổi phác đồ điều trị.



4.2. Các tương tác của thuốc ARV và cách xử trí
Tương tác của các thuốc ARV và cách xử trí
Các thuốc nhóm NRTI ít gây tương tác do các thuốc nhóm này thải trừ qua thận và không chuyển hóa qua hệ enzym gan CYP450. Hai loại tương tác thuốc chủ yếu đối với nhóm thuốc này là tương tác dược động học dẫn đến giảm hấp thu hoặc thải trừ thuốc và tương tác dược lực học dẫn đến đối kháng tác dụng. Các thuốc nhóm NNRTI và nhóm PI chuyển hóa qua hệ enzym CYP450 nên có khả năng tương tác với các thuốc khác cũng chuyển hóa qua hệ enzyme này.


Tương tác giữa các thuốc kháng vi rút trực tiếp (DAAs) điều trị viêm gan vi rút C với các thuốc ARV.
Bệnh nhân đồng nhiễm HIV/HCV cần được ưu tiên điều trị viêm gan virus C mạn tính để giảm tỷ lệ mắc và tử vong do bệnh gan giai đoạn cuối và ung thư gan. Ưu tiên điều trị viêm gan virus C bằng phác đồ các thuốc kháng virus trực tiếp DAAs. Cần lựa phác đồ điều trị ARV và phác đồ điều trị DAAs sao cho tránh được tương tác thuốc.

4.3. Điều chỉnh liều ARV khi suy gan, suy thận

Điều chỉnh liều thuốc ARV khi suy gan
Rất nhiều thuốc ARV được chuyển hóa tại gan (các thuốc NNRTI, thuốc PI), các bệnh lý gan có thể ảnh hưởng đến chuyển hóa thuốc ARV tại gan, gây giảm protein máu và thay đổi dược động học của các thuốc ARV và làm tăng nguy cơ độc tính đối với gan.
Người nhiễm HIV cần được sàng lọc và đánh giá tình trạng bệnh lý gan khi chuẩn bị điều trị ARV, nhất là tình trạng đồng nhiễm HBV và HCV. Bệnh nhân có bệnh gan mạn tính nên được đánh giá giai đoạn xơ gan theo thang điểm Child –Pugh. Liều của 1 số thuốc ARV cần được điều chỉnh khi điều trị ở người nhiễm HIV có rối loạn chức năng gan.
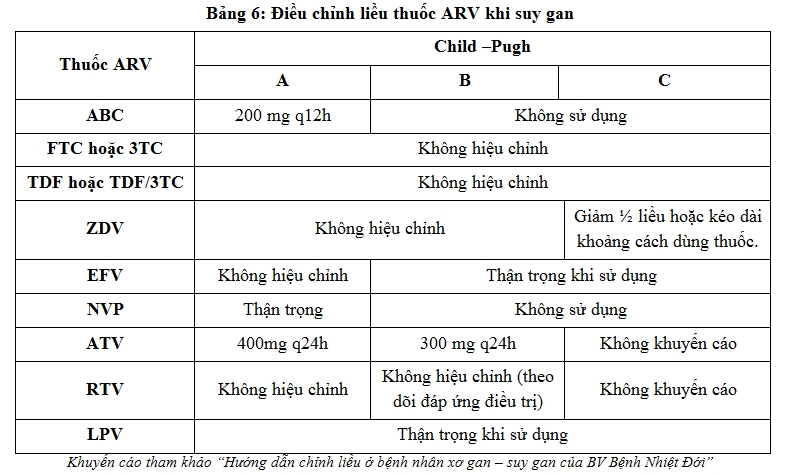
Điều chỉnh liều ARV khi suy thận
Nhiều thuốc ARV được thải trừ qua thận (các thuốc NRTI: AZT, TDF, 3TC, FTC), một số thuốc ARV có độc tính với thận. Chức năng thận suy giảm có thể làm giảm thải trừ thuốc ra khỏi cơ thể và nồng độ thuốc tăng có thể gây độc tính. Lựa chọn phác đồ điều trị và liều điều trị của thuốc ARV cần được xem xét cùng với chức năng thận ở người nhiễm. Liều của các thuốc thải trừ qua thận cần được điều chỉnh tương ứng với mức độ nặng của bệnh lý thận.
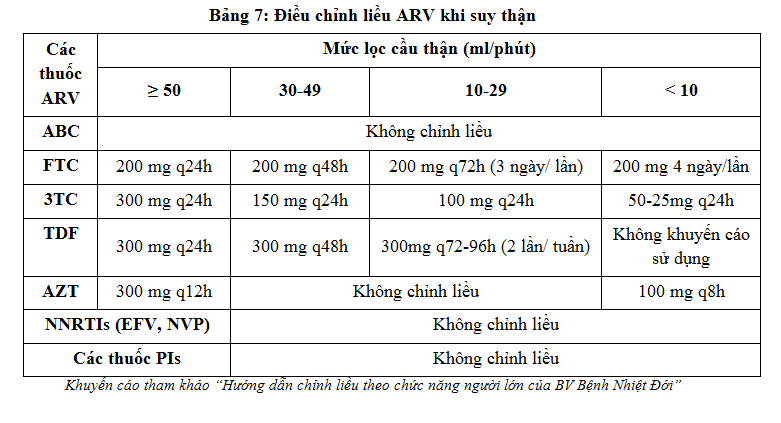
4.4. Hướng dẫn khi người bệnh quên uống thuốc ARV
-
Bước 1: Nhớ lúc nào uống lúc đó (uống liều đã quên).
-
Bước 2: Uống liều kế tiếp như sau: Nếu khoảng cách giữa 2 liều dưới 4 giờ (đối với chế độ 2 liều/ngày) hoặc dưới 12 giờ (đối với chế độ 1 liều/ngày) thì phải đợi trên 4 giờ hoặc trên 12 giờ mới uống thuốc. Nếu giờ uống liều kế tiếp khó khăn cho người bệnh thì có thể phải bỏ liều này.
-
Bước 3: Ngày hôm sau lại uống thuốc theo giờ cố định như thường lệ.
4.5. Kết luận
Điều rất quan trọng để đạt hiệu quả điều trị tối ưu nhất, tránh xuất hiện chủng virus kháng thuốc là việc lựa chọn phác đồ điều trị ARV phù hợp với từng đối tượng bệnh nhân. Khi có phác đồ hợp lý sẽ giúp cho bệnh nhân tránh các tác dụng phụ và các tương tác thuốc bất lợi đồng thời tuân trị và dung nạp phác đồ tốt hơn. Một số biện pháp can thiệp hỗ trợ tuân thủ điều trị cho bệnh nhân nên thực hiện:
-
Cung cấp thông tin cơ bản về HIV, các thuốc ARV đang sử dụng, các tác dụng bất lợi có thể gặp và hướng xử trí.
-
Tư vấn, giáo dục về tuân thủ điều trị, vấn đề kháng thuốc, hậu quả của kháng thuốc ARV và những khó khăn để tiếp cận thuốc bậc 2 và bậc 3 nếu thất bại điều trị phác đồ bậc 1.
-
Thảo luận với người bệnh về cách thức tuân thủ điều trị, sử dụng các công cụ nhắc uống thuốc như tin nhắn điện thoại, đồng hồ, sổ theo dõi.
Tài liệu tham khảo
1. Bộ Y tế, (2015), “Dược thư Quốc gia Việt Nam “.
2. Bộ Y tế, (2017), Quyết định 5418/QĐ-BYT ngày 01/12/2017 “Hướng dẫn điều trị và chăm sóc HIV/AIDS”.
3. Bộ Y tế, (2014), Quyết định 107/QĐ-AIDS ngày 18/06/2014 “Hướng dẫn theo dõi phản ứng có hại của thuốc kháng HIV (ARV) trong chương trình Phòng, chống HIV/AIDS”.
4. Uptodate, (2018).