1. PHẢN ỨNG CÓ HẠI CỦA THUỐC (ADR):
A. Tổng kết công tác báo cáo ADR:
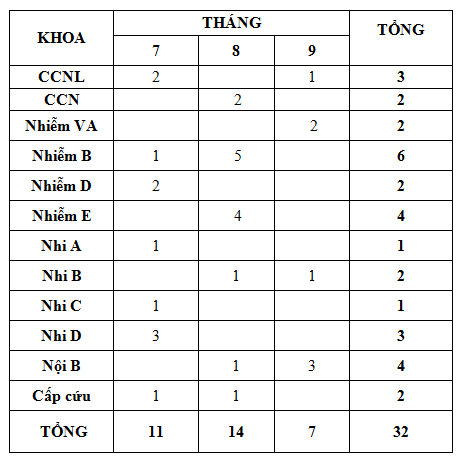
Quý 3-2018 ghi nhận có 37 báo cáo ADR xảy ra ở 12 khoa (theo bảng). Trong đó khoa Nhiễm B (6 ca), Nhiễm E (4 ca), Nội B (4 ca) các khoa còn lại có báo cáo nhưng ít, tất cả đều được xử trí kịp thời. So với Quý 2-2018 (16 báo cáo), số lượng báo cáo ADR Quý 3-2018 (37 báo cáo) nhiều hơn đáng kể => đề nghị các khoa lâm sàng tiếp tục tăng cường giám sát, theo dõi, xử trí và báo cáo tác dụng phụ không mong muốn thuốc thuốc gửi về khoa Dược.
B. PHẢN HỒI TỪ TRUNG TÂM DI & ADR QUÔC GIA
Các thuốc chứa chymotrypsin (alpha-chymotrypsin) đường tiêm
Ngày nhận: 11615/QLD-TT ngày 21/6/2018
Trong quá trình tập hợp thông tin và tổng kết dữ liệu theo thời gian từ năm 2010 đến hết tháng 5/2018, Trung tâm DI & ADR Quốc gia nhận thấy có sự gia tăng rất lớn các báo cáo về phản ứng có hại, trong đó có nhiều báo cáo nghiêm trọng liên quan đến các chế phẩm khác nhau của hoạt chất chymotrypsin (alpha-chymotrypsin) tại Việt Nam.
Một nghiên cứu đánh giá sự hình thành tín hiệu phản vệ từ dữ liệu báo cáo ADR tự nguyện tại Việt Nam trong giai đoạn 2010 - 2014 cho kết quả có tín hiệu phản vệ đối với các chế phẩm chứa chymotrypsin (alpha-chymotrypsin). Ngoài ra, Cảnh giác Dược từ Trung tâm giám sát thuốc toàn cầu của Tổ chức Y tế Thế giới (UMC) đã lưu ý về tín hiệu sốc phản vệ của chymotrypsin (alpha-chymotrypsin). Dược thư Quốc gia Việt Nam cũng đã có khuyến cáo về khả năng gây dị ứng nặng (bao gồm sốc phản vệ) sau khi tiêm bắp chymotrypsin (alpha-chymotrypsin)
Để đảm bảo sử dụng các thuốc chứa chymotrypsin (alpha-chymotrypsin) đường tiêm an toàn, hợp lý, Cục Quản lý Dược đề nghị các bệnh viện, viện có giường bệnh trực thuộc Bộ Y tế; Sở Y tế các tỉnh, thành phố trực thuộc Trung ương thông báo cho các cơ sở khám bệnh, chữa bệnh trên địa bàn thực hiện các yêu cầu sau:
-
Tuân thủ chỉ định, chống chỉ định, thận trọng, liều dùng của thuốc, chú ý tương tác thuốc khi kê đơn thuốc có chứa chymotrypsin (alpha-chymotrypsin) đường tiêm.
-
Chỉ sử dụng thuốc sau khi đã khám sàng lọc, phân loại bệnh nhân, tránh sử dụng thuốc tiêm có chứa chymotrypsin (alpha-chymotrypsin) cho những đối tượng bệnh nhân có nguy cơ cao xảy ra ADR phản vệ/sốc phản vệ.
-
Tăng cường tuân thủ quy trình tiêm thuốc có chứa chymotrypsin (alpha- chymotrypsin).
-
Phối hợp các đơn vị kinh doanh thuốc có chứa chymotrypsin (alpha- chymotrypsin) đường tiêm tăng cường theo dõi, phát hiện và xử trí các trường hợp xảy ra phản ứng có hại của các thuốc và báo cáo theo quy định.
Targocid (Teicoplanin)
Ngày nhận: 31/08/2018
Bệnh nhân nhiễm trùng huyết do MRSA được chỉ định sử dụng thuốc Targocid (teicoplanin). Sau khi sử dụng thuốc 16 ngày, bệnh nhân xuất hiện giảm bạch cầu hạt 4,29 => 1,09 k/ml, giảm tiểu cầu 88 k/ml => 3 k/ml. Phản ứng có cải thiện sau khi ngưng sử dụng thuốc nghi ngờ. Mối liên quan giữa việc sử dụng thuốc Targocid (teicoplanin) và phản ứng có hại xảy ra được xếp loại ở mức Có khả năng _ Tờ thông tin về biệt dược Targocid lưu hành tại Anh (SPC) ghi nhận giảm bạch cầu và giảm tiểu cầu là các phản ứng có hại ít gặp khi sử dụng teicoplanin với tỷ lệ xảy ra là 1/100 < ADR < 1/1000. Cơ sở dữ liệu của Tổ chức Y tế Thế Giới (WHO) về phản ứng có hại năm 2017 ghi nhận 6 báo cáo về phản ứng giảm bạch cầu hạt và 44 báo cáo về giảm tiểu cầu trên tổng số 886 báo cáo phản ứng có hại liên quan đến teicoplanin.
Theo Dược thư Quốc gia Việt Nam năm 2015, giảm tiểu cầu khi dùng teicoplanin thường được ghi nhận với liều cao hơn liều thường dùng. Nên định kỳ kiểm tra huyết học, chức năng gan, thận của bệnh nhân trong quá trình điều trị.
Để xử trí phản ứng, cần ngừng dùng thuốc nghi ngờ, theo dõi chặt chẽ bệnh nhân về lâm sàng và cận lâm sàng (số lượng bạch cầu, tiểu cầu). Nên tránh dùng lại thuốc cho bệnh nhân và lựa chọn thuốc thay thế.
C. Phản hồi các khoa lâm sàng về chất lượng thuốc:
Nhiễm Việt Anh: 2 ống Adrenalin bị chuyển màu nâu hồng.
2. THÔNG TIN THUỐC, CẢNH GIÁC DƯỢC:
Xem phần Thông tin thuốc
3. KHUYẾN CÁO DƯỢC LÂM SÀNG QUÝ 3-2018
3.1. Tổng kết công tác giám sát và can thiệp dược lâm sàng:
Công tác giám sát được thực hiện trên 210 HSBA nội trú và 2411 toa thuốc ngoại trú. Ngoài ra, đơn vị dược lâm sàng cũng thực hiện 93 (trong đó có 46 ca hội chẩn qua điện thoại) trường hợp hội ý/hội chẩn với các khoa lâm sàng trong quá trình điều trị. Nội dung hội chẩn chủ yếu về liều kháng sinh (đặc biệt là TDM Vancomycin 65/93 trường hợp), phối hợp kháng sinh và tư vấn thông tin thuốc. TDM Aminoglycosid, tiến hành hội chẩn 11 trường hợp Aminoglycosid. Nhìn chung, các trường hợp hội chẩn tăng hơn so với quý 2.
Bên cạnh đó, đơn vị dược lâm sàng thực hiện số can thiệp là 299/2668 HSBA, khoảng 11%, thấp hơn quý 2 là 14%, nhưng số lượng can thiệp tăng hơn 299 so với 260 của quý 2. Trong 289/299 can thiệp (97% cao hơn quý 2 là 80%) được thực hiện kịp thời chủ yếu là các can thiệp chỉnh liều và thông tin. Tỷ lệ đồng thuận cả 2 phía bác sỹ điều trị và dược sỹ lâm sàng đạt 99% (quý 2 là 96.4%). 1% không đồng thuận chủ yếu liên quan đến việc chế độ liều esomeprazol trong điều trị phòng ngừa loét dạ dày-tá tràng. Những nội dung chưa thống nhất giữa dược sỹ và bác sỹ đã được hội đồng thuốc đưa ra khuyến cáo cụ thể qua các kỳ họp giao ban hàng tháng, đề nghị các bác sỹ tuân thủ khuyến cáo và quy định của bệnh viện khi kê toa.

3.2 Kết quả tiêu chí giám sát hồ sơ bệnh án, đơn thuốc và can thiệp DLS:
Toàn bệnh viện đạt 11 tiêu chí về sử dụng thuốc khoảng 93% trở lên (giảm nhẹ so với quý 2 -2018 là 94%). Tuy nhiên, vẫn còn một số khoa đạt vài tiêu chí còn thấp cần khắc phục (ghi y lệnh chưa đúng, thiếu hoặc phân tầng không hợp lý nhóm nguy cơ bệnh nhân, chỉ định những thuốc không phù hợp (CCĐ), chưa hiệu chỉnh liều thuốc hợp lý).
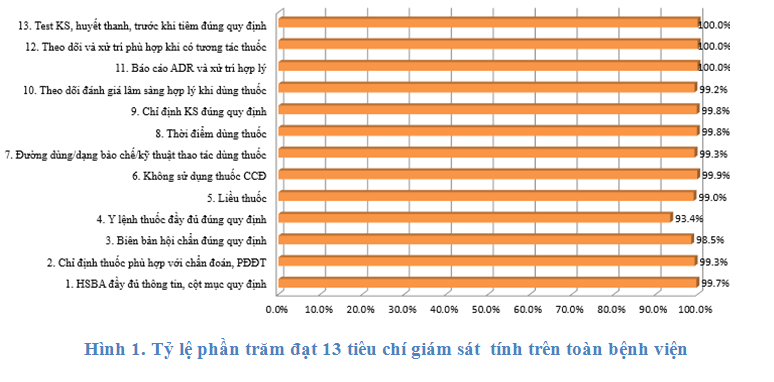
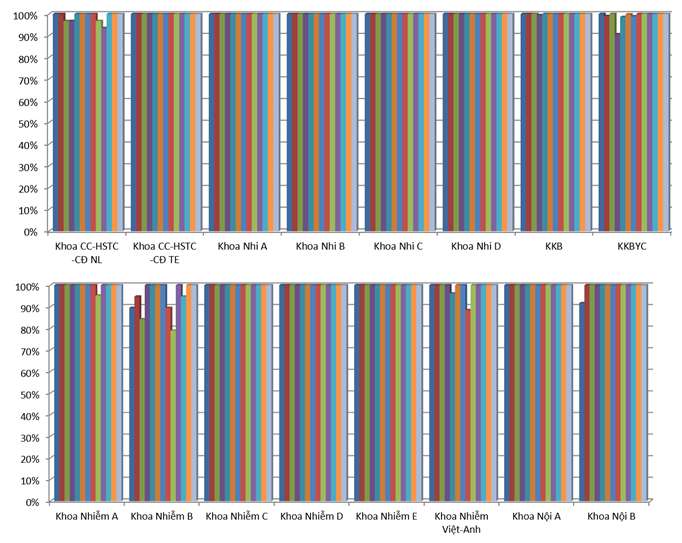

Một số tiêu chí các khoa cần lưu ý để nâng cao và cải thiện hơn trong thời gian tới: chỉ định kháng sinh chưa đúng quy định (nhiễm A, B thiếu hoặc phân tầng nhóm nguy cơ bệnh nhân chưa hợp lý), duyệt toa kháng sinh hạn chế không kịp thời và đúng thời gian quy định, liều và thời gian điều trị một số thuốc chưa hợp lý (esomeprazole 40mg 2 lần/ngày cho chỉ định phòng loét dạ dày – tá tràng, amoxicillin 500mg 4 lần/ngày trong điều trị H.pylori, ivermectin, domperidon), ghi y lệnh thuốc chưa đúng quy định (lỗi thường gặp là sửa y lệnh nhưng BS không ký tên, nhầm lẫn trong việc sao chép tên thuốc, hàm lượng từ y lệnh BS ở phòng khám yêu cầu), lựa chọn thuốc chưa hợp lý về dạng bào chế chưa phù hợp cho trẻ em (dạng bào chế chưa phù hợp cho trẻ - 6 toa của KKBYC) và kê thuốc trùng lắp hoạt chất (do không chú ý thành phần của các thuốc dạng phối hợp). Lưu ý, trong quý 3-2018 có những trường hợp kê toa có thuốc chống chỉ định (vitamin liều cao ở phụ nữ có thai, Siloxogene cho trẻ dưới 6 tuổi).
Các dược sỹ nhà thuốc và dược sỹ lâm sàng tăng cường kiểm toa và hỗ trợ các thông tin cho bác sỹ đảm bảo kê toa đúng theo hướng dẫn và khuyến cáo của bệnh viện.
3.3. Khuyến cáo dược lâm sàng:
-
Cân nhắc khi phối hợp giữa thuốc tan/long đàm và thuốc giảm ho ở trẻ nhỏ.
-
Một số phối hợp thuốc cần lưu ý: 2 loại kháng sinh trong chỉ định viêm xoang, viêm hô hấp trên (Azithromycin + Ceprozil), 2 loại kháng histamine H1 điều trị hỗ trợ trong bệnh TCM ở trẻ em (clorpheniramin + levocetirizin). Theo khuyến cáo của HĐT đã quy định rõ các trường hợp kê toa và đề nghị kê đơn theo hướng dẫn.
-
Một số toa thuốc bị trùng hoạt chất (Chlorpheniramin, levocetirizin) do dùng các chế phẩm nhiều hoạt chất -> lưu ý thành phần hoạt chất các thuốc dạng phối hợp sẵn.
-
Nhập sai tên thuốc và số lượng ở 151 toa thuốc.
-
Chưa ghi nhận đầy đủ thông tin trong HSBA (tiền sử bệnh: Nhiễm B, Nội B)
-
Theo khuyến cáo từ nhà sản xuất trong tờ HDSD, không sử dụng Siloxogene (Aluminium Hydroxide khan BP, Magnesi Hydroxide BP, Simethicone BP) cho trẻ dưới 6 tuổi.
-
Theo FDA, vitamin A thuộc phân nhóm thai kỳ X. Theo DTQG, chống chỉ định dùng liều cao hơn nhu cầu hàng ngày cho người mang thai hoặc có thể mang thai. Tránh dùng vitamin A hay các chế phẩm tổng hợp cùng loại với liều cao cho PNCT vì vitamin A liều cao (10.000 đvqt/ngày) có khả năng gây quái thai.
-
Khuyến cáo PPI sử dụng 1 lần/ngày và uống trước ăn 30 phút (Nhiễm Việt Anh: 09247; KKBYC: 1808009264: phòng tác dụng phụ trên tiêu hóa của corticoid bằng Esomeprazol 40mg x 2 lần/ngày không phù hợp hướng dẫn của BV).
-
Thực hiện và duyệt phiếu KS hạn chế còn chậm trễ trong Quý 3 (CCN, Nhi B, Khoa CC, CCNL, Nội B, Nhiễm D, E).
-
Biên bản Hội chẩn sử dụng thuốc có một khoa còn chưa hoàn thiện (thiếu chữ ký của chủ tọa) (Nhiễm B, CCNL).
Khuyến cáo của Hội đồng thuốc
Phân tầng nhóm nguy cơ BN và sử dụng KS theo Hướng dẫn 2018 của BV nhưng một số khoa và bác sỹ vẫn làm theo hướng dẫn cũ. Khuyến cáo thực hiện kê đơn và phiếu kháng sinh hạn chế theo quy định mới.
• Lưu ý: sử dụng kháng sinh theo thứ tự trong Hướng dẫn sử dụng kháng sinh 2018; nếu bác sỹ sử dụng kháng sinh khác thứ tự trên đề nghị ghi rõ lý do lựa chọn kháng sinh.
• Phân tầng nhóm nguy cơ BN áp dụng cho mỗi đợt nhiễm trùng ngay khi chỉ định kháng sinh ban đầu; trường hợp đổi kháng sinh do lâm sàng không cải thiện thì không phân tầng lại nhóm nguy cơ, đặc biệt là thay đổi phân tầng từ nhóm 1 thành nhóm 2 vì lý do đã sử dụng KS trước đó.
-> Hướng đến thực hiện việc quản lý trong kê đơn kháng sinh bằng phần mềm FPT: ghi rõ yếu tố nguy cơ và SOFA trong HSBA.
-
Theo Thông tư 52/TT-BYT, kê toa ngoại trú không quá 30 ngày. Đề nghị khoa KB và KBTYC, Nhà thuốc bệnh viện thực hiện đúng quy định.
-
Điều trị viêm gan B cho thai phụ nên dùng đơn trị TDF không dùng phác đồ phối hợp (LAM + TDF, TDF + Emtricitabine).
-
Chưa đủ dữ liệu, chứng cứ y khoa khi sử dụng TAF thay cho TDF trong dự phòng HBV mẹ sang con. HĐT khuyến cáo TDF rẻ hơn, còn hiệu quả điều trị tốt vì vậy TAF nên sử dụng khi có tác dụng phụ suy thận nặng hoặc khi có tác dụng phụ trên xương của TDF, và khi thay thế phải tư vấn bệnh nhân.
-
Phác đồ H. pylori BYT và BV chưa thay đổi, theo ACG Clinical Guideline 2017 và phác đồ hiện tại:
Levofloxacin chế độ liều 500mg q24h
Amoxicillin chế độ liều 1g q12h
Khuyến cáo về liều điều trị:
-
Azithromycin được chỉ định dùng 3-5 ngày.
-
Khuyến cáo: một số thuốc dùng liều chưa hợp lý: ivermectin, amoxicillin trong điều trị H. pylori phải dùng là 1g q12h.
-
Theo công văn số 14585/QLD-TT v/v cung cấp thông tin liên quan thuốc có chứa Domperidone, Bộ Y Tế khuyến cáo chỉ sử dụng Domperidone với liều thấp nhất có hiệu quả và trong thời gian ngắn nhất. Thời gian điều trị không nên vượt quá 1 tuần (còn toa điều trị ngoại trú từ 14-20 ngày).
Pha và truyền thuốc, cách dùng thuốc:
-
Khuyến cáo nên dùng các dạng thuốc thích hợp cho đối tượng trẻ em: dạng gói, dạng thuốc nước (Paracetamol, Auclanityl, Domperidon).
-
Ivermectin nên được uống vào lúc đói, tránh ăn trong vòng 2 giờ trước và sau khi dùng thuốc.
4. CHUYÊN ĐỀ: VANCOMYCIN – TEICOPLANIN
Vancomycin và Teicoplanin là 2 kháng sinh thuộc nhóm glycopeptid được sử dụng điều trị nhiễm trùng do vi khuẩn Gram (+) kháng nhóm β-Lactam, có cùng cơ chế phá hủy lớp thành tế bào vi khuẩn. Vancomycin lần đầu tiên được phân lập vào năm 1953, sau đó được FDA công nhận vào năm 1958 và nằm trong danh sách các loại thuốc thiết yếu của Tổ chức Y tế Thế giới. Teicoplanin được khám phá vào những năm đầu của thập niên 90 và được lưu hành ở Châu Âu nhưng không có trên thị trường Mỹ do chưa được FDA cấp phép. Vancomycin và Teicoplanin đều có những điểm thuận lợi và không thuận lợi khi được sử dụng trong điều trị. Sự khác biệt này góp phần vào việc lựa chọn kháng sinh phù hợp với tình trạng lâm sàng của từng bệnh nhân. Vì vậy, trong chuyên đề nay chúng tôi muốn cung cấp những thông tin về dược động học và hiệu quả điều trị nhằm hỗ trợ cho công tác lựa chọn thuốc của các nhà lâm sàng.
1. Tổng quan (3, 4, 7):
• Công thức phân tử:
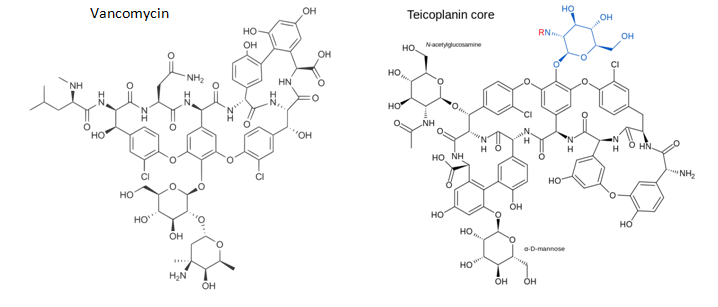
Teicoplanin có thêm gốc R là các chuỗi acid béo do đó, Teicoplanin có tính thân dầu gấp 50-100 lần Vancomycin -> thời gian bán thải của Teicoplanin kéo dài, khả năng thấm vào mô tốt hơn. Ngoài ra, Teicoplanin có tính acid nhiều hơn nên có thể bào chế dưới dạng muối dễ tan trong nước dùng đường tiêm bắp.
• Dược động học:

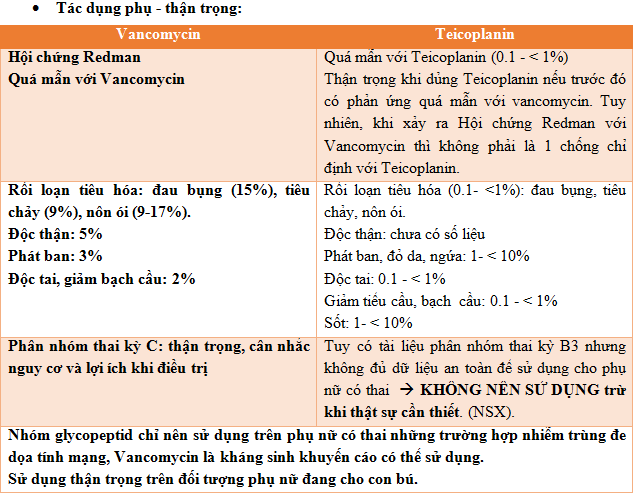
2. Dữ liệu so sánh từ các nghiên cứu:
Nhiễm khuẩn do vi khuẩn Gram dương kháng thuốc, đặc biệt là methicillin-resistant Staphylococcus aureus (MRSA) thường là những nhiễm khuẩn có nguồn gốc từ bệnh viện và liên quan đến chăm sóc y tế. Thuốc lựa chọn hiện tại điều trị MRSA vẫn là vancomycin, tuy nhiên vancomycin bị hạn chế do tác dụng phụ độc thận. Teicoplanin tuy không được công nhận sử dụng ở Mỹ nhưng lại là thuốc được sử dụng phổ biến tương tự vancomycin tại Châu Âu với lợi thế: sử dụng 1 lần/ngày, ít độc thận hơn, có thể tiêm bắp và nhược điểm là giá cao so với vancomycin. Năm 1996, Wood MJ đã thực hiện nghiên cứu phân tích meta để so sánh hiệu quả và tính an toàn của teicoplanin và vancomycin, tác giả nhận thấy không có sự khác biệt về hiệu quả điều trị và đáp ứng vi sinh giữa vancomycin và teicoplanin nhưng có 10.7% bệnh nhân phát triển độc thận với vancomycin và 4.8% với Teicoplanin (p<0.001). Tuy nhiên, phương pháp của nghiên cứu này không được công bố rõ ràng và che dấu những lý giải về kết quả(8).
Năm 2009 và 2010 có 2 nghiên cứu phân tích meta so sánh giữa vancomycin và teicoplanin. Nghiên cứu năm 2009 do Shuli Svetitsky cùng cộng sự thực hiện với 24 nghiên cứu RCTs thỏa điều kiện có kết quả (6):
-
Tỷ lệ tử vong giống nhau ở cả 2 nhóm vancomycin và teicoplanin (RR=0.95; 95% Cl, 0.74-1.21).
-
Thất bại điều trị về vi sinh và lâm sàng không khác biệt giữa 2 nhóm (lần lượt RR=0.92; RR=1.24; 95% Cl).
-
Teicoplanin xảy ra tác dụng phụ ít hơn so với vancomycin khi xét tổng số tác dụng phụ xảy ra (RR=0.61; 955 Cl; ứng với 23 nghiên cứu, 2046 bệnh nhân).
-
Teicoplanin có ít báo cáo tác dụng độc thận hơn vancomycin (RR=0.44; 95% Cl; ứng với 21 nghiên cứu, 1992 bệnh nhân).

Nghiên cứu meta thực hiện năm 2010 do Bugano và cộng sự cho thấy có những kết quả tương tự. (2)
-
Hiệu quả điều trị về lâm sàng và vi sinh giống nhau giữa 2 nhóm (lần lượt RR=1.03; RR= 0.98; 95% Cl).
-
Tỷ lệ tử vong giống nhau giữa 2 nhóm (RR=1.03; 95% Cl).

-
Đỏ da (RR=0.57; 95% Cl) và hội chứng Redman ít hơn ở nhóm sử dụng teicoplanin.
-
Tỷ lệ xảy ra bất kỳ tac dụng phụ ở nhóm teicoplanin thấp hơn 27% so với nhóm vancomycin.
-
Tỷ lệ độc thận ở nhóm teicoplanin giảm 34%.

3. Kết luận
Từ 2 nghiên cứu phân tích trên, chúng ta có thể khẳng định hiệu quả điều trị về cả lâm sàng và vi sinh giữa vancomycin và teicoplanin là như nhau. Nhìn chung, sử dụng teicoplanin ít xảy ra tác phụ hơn so với vancomycin, đặc biệt là tác dụng phụ gây độc thận. Tuy nhiên, các nghiên cứu trên vẫn có sai số vì nguồn dữ liệu không đồng nhất và tiêu chí xác định độc thận khác nhau giữa các nghiên cứu.
Việc lưa chọn vancomycin và teicoplanin còn phụ thuộc vào vị trí nhiễm trùng, khả năng thấm của thuốc vào mô nhiễm trùng. Đồng thời, nên cân nhắc các yếu tố dược động học của thuốc tương ứng với thể trạng cơ địa bệnh nhân và tình trạng lâm sàng. Đặc biệt lưu ý khi sử dụng vancomycin phải theo dõi nồng độ thuốc trong máu để đảm bảo hiệu quả điều trị và giảm tác dụng phụ. Đây là một bất lợi khi sử dụng vancomycin nhưng trong những trường hợp lọc thận, bệnh nhân béo phì hoặc dư nước thì khuyết điểm trở thành ưu điểm vì các nhà lâm sàng có thể cá thể hóa điều trị trên từng bệnh nhân nhờ vào việc đo nồng độ thuốc trong máu.
Ưu thế của vancomycin cho tới hiện nay là lựa chọn đầu tay điều trị MRSA trong hầu hết các hướng dẫn điều trị. Và để tối ưu hóa hiệu quả điều trị nhiễm khuẩn MRSA, tài liệu hướng dẫn IDSA nhấn mạnh tầm quan trọng của việc đảm bảo đủ liều vancomycin trong máu trong các trường hợp nhiễm khuẩn quan trọng (nhiễm khuẩn huyết, viêm nội tâm mạc, viêm tủy xương, viêm màng não, viêm phổi, viêm cân cơ hoại tử..). Đặc biệt với trường hợp nhiễm MRSA có MIC vancomycin ≥ 2µg/ml, IDSA khuyên dùng các thuốc thay thế vì hiệu quả diệt khuẩn của vancomycin không còn đảm bảo (1). Thuốc thay thế có thể là teicoplanin; ngoài ra một chỉ định dùng teicoplanin khác khi nhiễm vancomycin-resistant enterococci. Về mặt vi sinh, teicoplanin có hiệu quả diệt S. aureus tốt nhất khi MIC ≤ 1 µg/ml (5). Như vậy, có thể xem teicoplanin là thuốc “để dành” dùng cho các trường hợp bệnh không thể sử dụng vancomycin. Và qua đó, chúng tôi hy vọng những nội dung chuyên đề sẽ phần nào giúp ích được cho việc điều trị của các nhà lâm sàng.
TÀI LIỆU THAM KHẢO
1. Baron, Ellen Jo et al. 2013. “IDSA GUIDELINES A Guide to Utilization of the Microbiology Laboratory for Diagnosis of Infectious Diseases : 2013 Recommendations by the Infectious Diseases Society of America ( IDSA ) and the American Society for Microbiology ( ASM ) A.” : 1–100.
2. Bugano, Diogo Diniz Gomes et al. 2011. “Cochrane Meta-Analysis: Teicoplanin versus Vancomycin for Proven or Suspected Infection.” Einstein (Sao Paulo, Brazil) 9(3): 265–82.
3. Drug summary – Teicoplanin – MICROMEDEX
4. Drug summary – Vancomycin – MICROMEDEX
5. Lee, C.- H. et al. 2015. “Teicoplanin Therapy for MRSA Bacteraemia: A Retrospective Study Emphasizing the Importance of Maintenance Dosing in Improving Clinical Outcomes.” Journal of Antimicrobial Chemotherapy 70(1): 257–63.
6. Svetitsky, S., L. Leibovici, and M. Paul. 2009. “Comparative Efficacy and Safety of Vancomycin versus Teicoplanin: Systematic Review and Meta-Analysis.” Antimicrobial Agents and Chemotherapy 53(10): 4069–79.
7. Thông tin sản phẩm Targocid (Teicoplanin) – Sanofi –Aventis.
8. Wood MJ. The comparative efficacy and safety of teicoplanin and vancomycin. J Antimicrob Chemother . 1996;37(2):209-22. Review. Erratum in: J Antimicrob Chemother 1996;38(5):919. J Antimicrob Chemother 1997 Jul;40(1):147.
9. Kazuaki Matsumoto. et al. 2016. “Pharmacokinetic/Pharmacodynamic analysis of Teicoplanin in patients with MRSA infections”. Clinical Pharmacology.