- 1. PHẢN ỨNG CÓ HẠI CỦA THUỐC (ADR):
- 2. THÔNG TIN THUỐC, CẢNH GIÁC DƯỢC:
- A. THÔNG TIN THUỐC:
- B. CẢNH GIÁC DƯỢC
- Điểm tin cảnh giác dược ngày 15/04/2016 của Trung tâm DI&ADR Quốc gia
- Điểm tin cảnh giác dược ngày 20/04/2016 của Trung tâm DI&ADR Quốc gia
- Điểm tin cảnh giác Dược ngày 27/05/2016 của Trung tâm DI&ADR quốc gia.
- Điểm tin cảnh giác Dược ngày 22/06/2016 của Trung tâm DI&ADR quốc gia.
- 6257/QLD-ĐK
- Điểm tin cảnh giác Dược Quý II/2016 của Trung tâm DI&ADR quốc gia.
- Tạp chí Nghiên cứu dược & Thông tin thuốc số 1/2016
- 3. GIÁM SÁT HSBA VỀ THUỐC:
- 4. CHUYÊN ĐỀ “SỬ DỤNG GLUCOCORTICOID HỢP LÝ VÀ HIỆU QUẢ”:
- 1. GIỚI THIỆU GLUCOCORTICOID (GC)
- 1.1. Cấu trúc phân tử và chuyển hóa (1, 2, 7, 8)
- 1.2. Cơ chế tác động (1, 2, 3, 4, 5, 11, 13)
- 1.3. Tác dụng phụ GC (2, 6, 12, 13)
- 2. PHÂN LOẠI GLUCOCORTICOID
- 2.1. GC tác dụng toàn thân (2, 6, 7, 8, 12, 13)
- 2.2. GC tác dụng tại chỗ (3, 4, 5, 10, 11, 12, 14)
- 3. NGUYÊN TẮC SỬ DỤNG GC (1, 2, 3, 5, 10, 11, 12, 13)
1. PHẢN ỨNG CÓ HẠI CỦA THUỐC (ADR):
Quý 2-2016 ghi nhận có 28 báo cáo ADR xảy ra ở 06 khoa (theo bảng). Trong đó 3 khoa chiếm tỷ lệ báo cáo cao nhất là Khoa CC-HSTC-CĐ người lớn (13 ca, 46%), Nhiễm VA (7 ca, 25%), KKB (5 ca, 18%), các khoa còn lại có báo cáo nhưng ít.
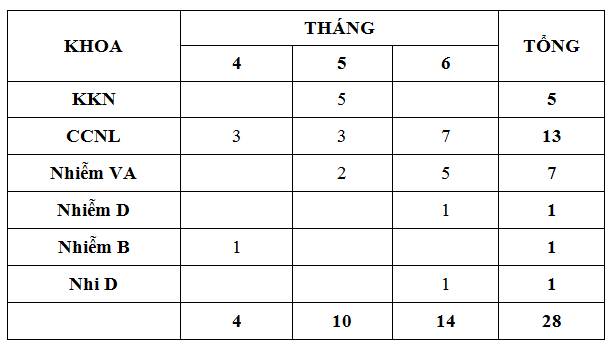
Trong đó, chiếm tỷ lệ cao nhất là phản ứng viêm tĩnh mạch có liên quan diazepam tiêm (11/28), tiếp theo là các phản ứng ngoài da của kháng sinh (09/24) chủ yếu là Vancomycin (4 ca). Trong quý này số lượng ADR ghi nhận có liên quan đến vaccin ngừa dại (Abhayrab) hơi cao so với thời điểm dùng biệt dược Verorab. Tất cả các phản ứng này được phát hiện và xử trí kịp thời không gây hậu quả nghiêm trọng.
2. THÔNG TIN THUỐC, CẢNH GIÁC DƯỢC:
Bệnh viện nhận được rất nhiều thông tin thuốc và cảnh giác dược, trong đó có liên quan đến các thuốc đang sử dụng tại Bệnh viện như sau:
A. THÔNG TIN THUỐC:
thu hồi Sp Motiridon của công ty Euvipharm theo các số lô đề cập trong Công văn số 245/SAKD-16
B. CẢNH GIÁC DƯỢC
Điểm tin cảnh giác dược ngày 15/04/2016 của Trung tâm DI&ADR Quốc gia
Thuốc giảm đau opioid
FDA đưa ra cảnh báo nhóm thuốc này có tương tác với nhiều loại thuốc khác dẫn tới nguy cơ trên tuyến thượng thận và làm giảm nồng độ hormon sinh dục.
FDA yêu cầu thay đổi nhãn thuốc của tất cả opioid giảm đau để cảnh báo về nguy cơ này như sau:
Opioids có thể tương tác với các thuốc trầm cảm và thuốc trị đau nửa đầu dẫn tới các phản ứng nghiêm trọng trên TKTW như hội chứng serotonin.
-
Sử dụng opioid có thể dẫn tới tình trạng tuyến thượng thận không sản xuất đủ hormon cortisol trong khi cortisol giúp cơ thể chống đỡ với stress.
-
Sử dụng opioids dài ngày có thể làm giảm hormon sinh dục và gây ra các triệu chứng giảm ham muốn, liệt dương và vô sinh.
Các chế phẩm corticosteroid đường khí dung
Bản đánh giá nguy cơ viêm phổi khi sử dụng các chế phẩm corticosteroid đường khí dung trong điều COPD của PRAC nhận định điều trị với các corticosteroid trên bệnh nhân COPD làm tăng nguy cơ viêm phổi. Tuy nhiên, Ủy ban cho rằng lợi ích của các corticosteroid khí dung vẫn vượt trội hơn so với nguy cơ. PRAC cũng xem xét và không tìm thấy bằng chứng thuyết phục nào về sự khác biệt giữa các chế phẩm khác nhau có gây ra nguy cơ khác nhau hay không.
Điểm tin cảnh giác Dược Quý II/2016 của Trung tâm DI&ADR quốc gia cũng có nội dung tương tự
Điểm tin cảnh giác dược ngày 20/04/2016 của Trung tâm DI&ADR Quốc gia
Các thuốc chứa saxagliptin và alogliptin
(thuốc điều trị bệnh tiểu đường do ức chế hoạt tính enzym DPP-4)
Ngày 5/4/2016, FDA cảnh báo về về việc việc sử dụng các thuốc chứa saxagliptin và alogliptin có thể làm tăng nguy cơ suy tim, đặc biệt ở những người đang có bệnh tim hoặc bệnh thận.
Điểm tin cảnh giác Dược ngày 27/05/2016 của Trung tâm DI&ADR quốc gia.
Fluoroquinolon (FQ)
Ngày 12/5/2016, FDA khuyến cáo các ADR nghiêm trọng khi sử dụng fluoroquinolon (FQ) đã vượt quá lợi ích các thuốc này đem lại cho các bệnh nhân viêm xoang, viêm phế quản và viêm đường tiết niệu không biến chứng.
Fluconazol
Ngày 26/4/2016, FDA thông báo đang đánh giá lại dữ liệu của một nghiên cứu của Đan Mạch cho thấy việc sử dụng Fluconazol theo đường uống làm tăng nguy cơ sảy thai. Khi chưa có kết luận cuối cùng, FDA khuyến cáo cán bộ y tế nên thận trọng khi sử dụng Fluconazol theo đường uống cho phụ nữ có thai. FDA cũng nhắc lại khuyến cáo của Cơ quan Kiểm soát và Phòng chống bệnh tật Hoa Kỳ (CDC), theo đó, chỉ nên sử dụng Fluconazol tại chỗ để điều trị nhiễm nấm âm đạo - âm hộ ở phụ nữ có thai, kể cả các trường hợp cần điều trị kéo dài, khi tình trạng nhiễm nấm này dai dẳng hoặc tái diễn.
Điểm tin cảnh giác Dược ngày 22/06/2016 của Trung tâm DI&ADR quốc gia.
Nitrofurantoin
Cơ quản quản lý dược phẩm và thực phẩm Pháp (ANSM) đã có bằng chứng về việc tiếp diễn sử dụng nitrofurantoin ngoài chỉ định được phê duyệt với tỷ lệ lên đến 60 % số trường hợp được kê đơn. Nhằm tăng cường sử dụng hợp lý kháng sinh này, thông tin của nitrofurantoin đã được thay đổi, cụ thể như sau:
-
Thời gian điều trị giới hạn tối đa là 7 ngày.
-
Giải thích rõ về chống chỉ định dùng thuốc trong điều trị dự phòng (liên tục hoặc ngắt quãng).
-
Chế độ liều:
-
300mg/ngày chia 3 lần đối với người lớn (nữ giới)
-
5-7 mg/kg/ngày chia 3 lần đối với trẻ em và thanh thiếu niên (nữ giới).
-
Bổ sung thêm thông tin về các dấu hiệu cụ thể liên quan đến tổn thương phổi hoặc gan trên bệnh nhân và nguy cơ liên quan đến việc tái sử dụng thuốc, do các tổn thương có thể có nguồn gốc miễn dịch dị ứng.
-
Cần giám sát đặc biệt trên đối tượng bệnh nhân cao tuổi và các đối tượng cần xem xét chức năng thận khi chỉ định.
6257/QLD-ĐK
Flunarizin
Cập nhật thông tin dược lý các nội dung thay đổi/ bổ sung:
Chỉ định:
Điều trị dự phòng cơn đau nửa đầu trong trường hợp các biện pháp điều trị khác không có hiệu quả hoặc kém dung nạp.
Liều lượng và cách dùng:
≥12 tuổi: 5mg/ngày, uống vào buổi tối, duy trì trong 4-8 tuần. Trong thời gian điều trị, nếu xuất hiện các triệu chứng trầm cảm, ngoại tháp hay biến cố bất lợi nghiêm trọng khác, cần ngừng dùng thuốc.
Nếu sau 8 tuần điều trị không có cải thiện, bệnh nhân được xem như không đáp ứng điều trị và nên ngừng dùng thuốc.
Thời gian điều trị không quá 6 tháng
Khuyến cáo chỉ dành cho bệnh nhân≤65 tuổi: nếu biểu hiện lâm sàng của bệnh nhân cho thấy đáp ứng điều trị không đủ, có thể tăng liều lên đến 10mg/ngày nhưng cần cân nhắc trong khả năng dung nạp thuốc của bệnh nhân.
Trẻ< 12 tuổi: không khuyến cáo sử dụng.
Chống chỉ định
Mẫn cảm với Flunarizin hay bất cứ thành phần tá dược nào của thuốc.
Có triệu chứng của bệnh Parkinson từ trước khi điều trị.
Tiền sử có các triệu chứng ngoại tháp.
Bệnh trầm cảm hoặc tiền sử có hội chứng trầm cảm tái phát.
Điểm tin cảnh giác Dược Quý II/2016 của Trung tâm DI&ADR quốc gia.
Spironolacton và thuốc ức chế men chuyển/thuốc chẹn thụ thể Angiotensin
Tương tác giữa Spironolacton và thuốc ức chế hệ Renin-Angiotensin trong điều trị suy tim: nguy cơ tăng Kali máu đe dọa tính mạng. Để giảm thiểu nguy cơ tăng kali máu do tương tác giữa Spironolacton với thuốc ức chế men chuyển và chẹn thụ thể Angiotensin, cán bộ y tế cần lưu ý:
-
Các yếu tố nguy cơ gây tăng Kali máu trên bệnh nhân suy tim bao gồm suy giảm chức năng thận, tuổi cao, mắc kèm đái tháo đường và sử dụng liều Spironolacton>25mg/ngày.
-
Thận trọng cân nhắc lợi ích/ nguy cơ khi sử dụng phối hợp Spironolacton và thuốc ức chế men chuyển hoặc thuốc chẹn thụ thể Angiotensin trong điều trị suy tim do nguy cơ tăng Kali máu nghiêm trọng, đặc biệt trên bệnh nhân suy thận và khi liều dùng Spironolacton >25mg/ngày.
-
Trong trường hợp bắt buộc phải phối hợp Spironolacton và thuốc ức chế men chuyển/chẹn thư thể Angiotensin, cần dùng thuốc với liều thấp nhất có hiệu quả.
-
Thường theo dõi nồng độ kali máu và chức năng thận của bệnh nhân.
-
Khi xảy ra tăng Kali máu, việc ngừng tạm thời một thuốc có thể có hiệu quả giúp giảm Kali. Nếu nồng độ kali máu vẫn cao trên 5,5 mmol/l, nên ngừng tất cả các thuốc có khả năng gây tăng K+.
-
Đặc biệt chú ý trên bệnh nhân có rối loạn dẫn truyền tim, việc tăng nhẹ kali máu ở những bệnh nhân này cũng có thể gây ngừng tim.
Tạp chí Nghiên cứu dược & Thông tin thuốc số 1/2016
NSAIDs
Sốt và sử dụng NSAIDs ở trẻ em.
Sốt là tình trạng hay gặp ở trẻ em. Paracetamol hoặc Ibuprofen được chỉ định để điều trị các chứng đau và sốt ở trẻ em. Tuy nhiên trước khi kê đơn Ibuprofen để điều trị sốt nên cân nhắc nguy cơ gây tổn thương thận cấp liên quan đến NSAID ở trẻ em, đặc biệt là trẻ béo phì.
-Sốt nhẹ (<38 độ) không cần phải được điều trị bằng thuốc.
-Không nên cố gắng dùng Paracetamol hay Ibuprofen chỉ với mục đích hạ thân nhiệt của trẻ.
-Thuốc hạ sốt chỉ nên được kê đơn khi trẻ bị sốt kèm theo cảm giác khó chịu. Nếu tình trạng này không được cải thiện nên đổi thuốc ở liều kế tiếp, ví dụ cân nhắc đổi từ Paracetamol sang Ibuprofen. -Không sử dụng Paracetamol và Ibuprofen cùng một lúc.
-Paracetamol và Ibuprofen không dự phòng được co giật do sốt cao và không nên kê đơn thuốc với mục đích này.
Nhắc nhở phụ huynh về sự cần thiết của việc bù nước thường xuyên cho trẻ khi bị sốt. Phụ huynh không nên sử dụng NSAIDs cho trẻ có biểu hiện mất nước như nôn mửa, mắt trũng, không có nước mắt, vô niệu hoặc giảm sức căng bề mặt của da. Không khuyến cáo chườm nước mát trong điều trị sốt và trẻ sốt không nên được ủ ấm quá mức hay mặc nhiều quần áo.
3. GIÁM SÁT HSBA VỀ THUỐC:
Khuyến cáo:
- Cách pha Hydrit viên: 1 viên pha 125ml để đạt áp suất thẩm thấu 264.8 mmol/L (theo khuyến cáo WHO: 200-310 mmol/L).
-
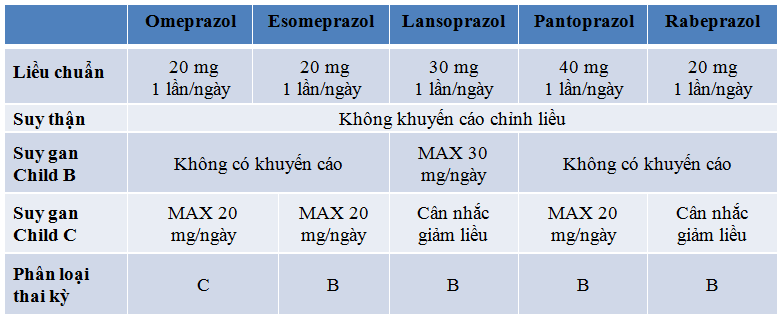
Khuyến cáo về liều thuốc PPI và hiệu chỉnh liều khi bệnh nhân bị suy gan. (Bảng 2.1)
-
Đường dùng Humulin R 100UI/ml 10ml: tiêm dưới da, tiêm bắp, tiêm tĩnh mạch/truyền tĩnh mạch.
-
Nhiều trường hợp phần tầng nguy cơ bệnh nhân chưa chính xác vì khai thác không đầy đủ tiền sử của bệnh nhân và phân tầng nguy cơ theo kháng sinh muốn sử dụng, vì vậy có những khuyến cáo về vấn đề phân tầng và sử dụng kháng sinh:(a) Phân tầng nguy cơ bệnh nhân ngay khi chỉ định dùng kháng sinh, phân tầng nguy cơ theo từng đợt sử dụng KS. (b) Muốn phân tầng chính xác phải khai thác tiền sử bệnh kỹ. (c) Sử dụng KS ban đầu phù hợp với hướng dẫn điều trị.
-
Cần xây dựng phác đồ điều trị bệnh nhân viêm màng não bị động kinh kháng trị, đặc biệt lưu ý khi sử dụng chế độ liều cao Phenobarbital.
-
Điều trị thương hàn KS đầu tay là Levofloxacin/Moxifloxacin.
-
Hoàn nguyên Amphot (Amphotericin B) bằng nước cất và test truyền Amphotericin B theo khuyến cáo của nhà sản xuất và Dược thư Quốc Gia.
-
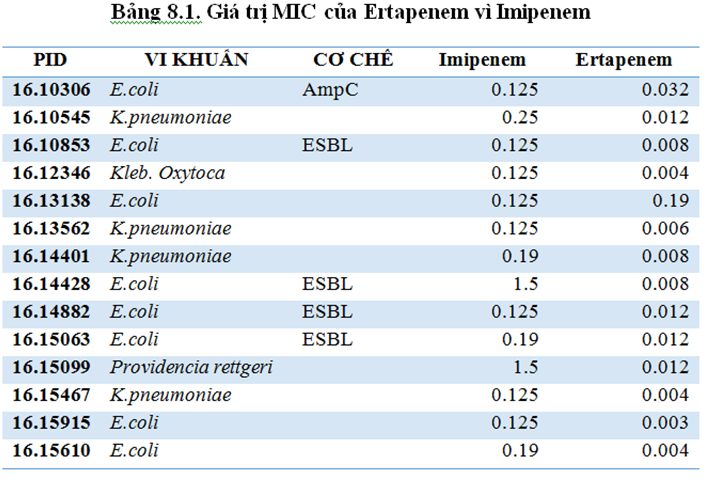
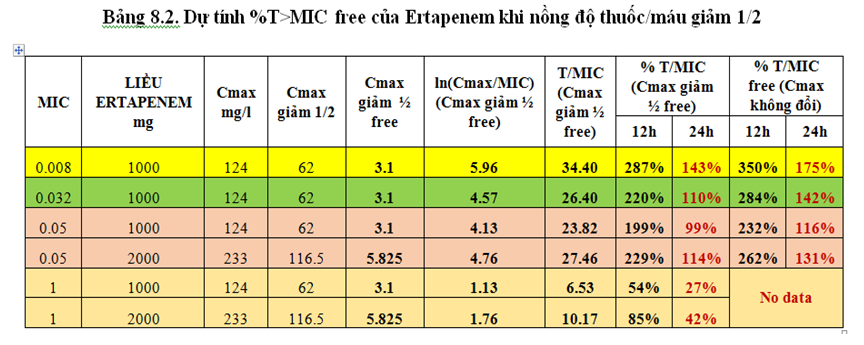
Khảo sát MIC của Ertapenem và Imipenem đối với 14 chủng vi khuẩn cấy được từ dịch màng bụng trong 2 tháng 4-5/2016 tại BV Bệnh Nhiệt Đới cho thấy Ertapenem có MIC thấp hơn so với Imipenem trên cùng chủng vi khuẩn (Bảng 8.1) và với MIC khảo sát được thì liều Ertapenem 1 g/24 giờ vẫn đạt được %T>MIC free từ 99% trở lên ngay cả khi albumin giảm, nồng độ trong máu dự kiến giảm 50% (Bảng 8.2) -> Khuyến cáo sử dụng đầu tay bằng Ertapenem trong nhiễm trùng dịch báng với bệnh nhân phân tầng nhóm nguy cơ 2,3 (như hướng dẫn sử dụng kháng sinh tại Bệnh viện) và theo dõi đáp ứng điều trị để có cơ sở cho thấy sự khác biệt giữa invitro và invivo. Chỉ sử dụng các carbapenem khác khi có KSĐ đề kháng với Ertapenem.
4. CHUYÊN ĐỀ “SỬ DỤNG GLUCOCORTICOID HỢP LÝ VÀ HIỆU QUẢ”:
Glucocorticoid (GC) được biết đến với các tên khác như corticoid, corticosteroid, steroid là một nhóm gồm những thuốc có cấu trúc phân tử bắt nguồn từ hai hormon chính của vỏ thượng thận hydrocortison và cortison (2, 7, 8). GC có tác dụng dược lý như hormon tuyến vỏ thượng thận ảnh hưởng đến hầu hết các cơ quan trong cơ thể, máu, chất điện giải, cân bằng nước và tác dụng lên chuyển hóa các chất (2, 7, 8). Vì vậy, GC là một trong những thuốc sử dụng nhiều nhất hiện nay để điều trị các bệnh có sưng viêm, dị ứng, suy vỏ thượng thận, thấp khớp, thận hư, hen suyễn, các bệnh viêm da… (2). Điều quan trọng khi sử dụng thuốc nói chung và GC nói riêng là biết cách sử dụng hợp lý, cân nhắc giữa nguy cơ và hiệu quả nhằm mang lại kết quả điều trị tốt nhất. Hiện nay, tại BV Bệnh Nhiệt Đới GC được sử dụng trong các chỉ định theo Hướng dẫn điều trị 2016.
1. GIỚI THIỆU GLUCOCORTICOID (GC)
1.1. Cấu trúc phân tử và chuyển hóa (1, 2, 7, 8)
GC có khung cơ bản steroid gồm 3 vòng sáu và 1 vòng năm. Cortison và prednison có nhóm ceto ở vị trí 11 thay vì là hydroxyl như hydrocortison (cortisol) và prednisolon vì vậy hai chất này phải được gan chuyển hóa thành 11 β-hydroxyl mới có hoạt tính. Nhóm 11 β-hydroxyl là nhóm cho tác động chủ yếu của cortisol.

GC hấp thu dễ dàng qua đường tiêu hóa và thời gian bán thải khoảng 90-300 phút. Chuyển hóa ở gan. Bài tiết qua gan và thận (2, 7, 8, 13).
Trong máu GC gắn thuận nghịch vào α globulin gọi là transcortin hay CBG (corticosteroid binding globulin) đến 80%, gắn với albumin khoảng 10% và 10% còn lại ở dạng tự do có hoạt tính. Mỗi ngày hydrocortison được tiết ra từ 10-20 mg, đạt nồng độ đỉnh vào lúc 8 giờ (2, 7, 8, 44).
1.2. Cơ chế tác động (1, 2, 3, 4, 5, 11, 13)
GC được vận chuyển thụ động qua màng tế bào, gắn kết với các thụ thể protein trong tế bào chất. Phức hợp hormon-thụ thể này di chuyển vào nhân và tham gia điều chỉnh sự sao mã của một số gen đích. Từ đó gây ra tác động kháng viêm, ức chế miễn dịch, ức chế sự tăng sinh và gây co mạch.
-
Tác dụng kháng viêm: nhờ vào sự ức chế phóng thích phospholipase A2, một enzyme đáp ứng cho sự hình thành prostaglandin, leukotrien và các dẫn xuất khác của acid arachidonic. GC cũng ức chế các yếu tố sao mã như chất hoạt hóa protein 1 và NκB, các chất này liên quan đến sự hoạt động của các gen tiền viêm. GC cũng giảm phóng thích interleukin 1α (IL-1α), một chất tiền viêm. Một tác động khác nữa là GC ức chế sự thực bào và tính ổn định của màng lysozym.
-
Tác dụng ức chế miễn dịch: GC ức chế di chuyển bạch cầu vào vị trí viêm và ngăn chặn chức năng của tế bào nội màng, tế bào hạt, dưỡng bào và nguyên bào sợi. GC có thể gây ra sự tiêu dưỡng bào trên da, làm giảm bạch ái toan. GC cũng làm giảm sự tăng sinh của tế bào lympho T và gây ra sự tự chết của tế bào T. Mặc khác, GC cũng ảnh hưởng trực tiếp lên các cyctokin IL-1, TNF-α, IL-8.
-
Tác dụng ức chế sự tăng sinh: GC ức chế sự tổng hợp ADN và sự phân bào. Điều này giúp giải thích phần nào trong việc điều trị các bệnh da có vảy. Sự hoạt động của nguyên bào sợi và sự hình thành collagen cũng bị ức chế bởi GC.
-
Tác động gây co mạch: cơ chế chưa hoàn toàn rõ ràng, có thể do ức chế các chất co mạch tự nhiên như histamin, bradykinin và prostaglandin. Khả năng gây co mạch thường liên quan đến tiềm lực kháng viêm. Vì vậy thử nghiệm co mạch thường được sử dụng để dự đoán tiềm lực tác dụng lâm sàng của GC.
1.3. Tác dụng phụ GC (2, 6, 12, 13)
Hệ thần kinh: Hội chứng giả u não, trầm cảm, cảm xúc không ổn định, ngây ngất, đau đầu. Chứng rối loạn tâm thần, mất ngủ, tính khí thất thường, dị cảm, tính cách thay đổi, rối loạn tâm linh, chóng mặt.
Hệ xương cơ: Loãng xương, gãy xương. Bệnh lý cơ
Dạ dày – ruột: Loét dạ dày, tá tràng, thủng ruột. Viêm tuyến tụy
Hệ miễn dịch: Suy giảm hệ miễn dịch, ảnh hưởng lên chức năng của bạch cầu. Tăng nguy cơ nhiễm trùng thứ phát, bội nhiễm
Tim mạch: Cao huyết áp, giữ nước và muối, xơ vữa động mạch. Nhiễm kiềm, giảm kali huyết, rối loạn điện giải.
Nội tiết: Suy vỏ thượng thận. Chậm phát triển
Chuyển hóa: Tăng đường huyết, tăng lipid huyết. Hội chứng Cushing, gan nhiễm mỡ
Ức chế nguyên bào sợi: Chậm lành vết thương, teo da
Mắt: Glaucom, đục thủy tinh thể
Da: Teo da, phản ứng dạng mụn acne, trứng cá, viêm da quanh vùng miệng với ban đỏ, nốt sần, mụn mủ, da bị nhiễm trùng, rậm long, thay đổi sắc tố da, giảm sắc tố da thường gặp nhất, dị ứng (4, 5).
2. PHÂN LOẠI GLUCOCORTICOID
2.1. GC tác dụng toàn thân (2, 6, 7, 8, 12, 13)
GC tác dụng toàn thân được sử dụng trong nhiều bệnh lý chống viêm, miễn dịch… Việc lựa chọn GC điều trị tùy thuộc vào nhiều yếu tố, quan trong nhất là tiềm lực kháng viêm, tiềm lực giữ muối nước và thời gian tác động của thuốc.
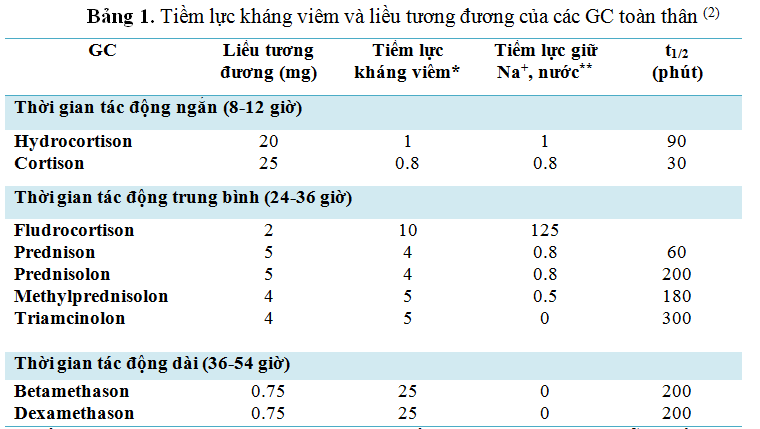
- Liều tương đương của các corticoid dựa trên tiềm lực kháng viêm của mỗi thuốc và so sánh với liều chuẩn của Hydrocortison 20 mg. Vì vậy, tiềm lực kháng viêm của corticoid được tính như sau: 1 viên Hydrocortison 20 mg = 1 viên Prednison 5 mg -> 4 mg Hydrocorticoid cho tác dụng kháng viêm gần bằng 1 mg Prednison -> Prednison kháng viêm mạnh khoảng 4 lần Hydrocortison.
Dựa vào bảng 1, liều tương đương sẽ được tính như sau:
1 viên methylprednisolon 4 mg ≈ liều prednisolon 5 mg
1 viên methylprednisolon 16 mg ≈ liều prednisolon 20 mg
1 ống methylprednisolon 40 mg ≈ liều prednisolon 50 mg
6 viên dexamethason 0,5 mg ≈ liều prenisolon 20 mg
** Tiềm lực giữ Na+, nước cũng so sánh với Hydrocorticoid theo liều tương đương giữa các corticoid là giá trị tham khảo về tính giữ nước và muối của corticoid. Nếu giá trị càng lớn tính giữ nước và muối càng mạnh và dùng liều càng cao càng cho tác dụng này càng nhiều.
Prednisolon, methyprednisolon có thời gian bán thải trung bình, tác dụng giữ muối và nước giảm nên thích hợp cho những trường hợp cần trị liệu lâu dài. Betamethason và dexamethason có thời gian bán thải dài, tác dụng kháng viêm nhanh nhưng cũng gây tác dụng phụ mạnh nên thường dùng ngắn ngày (2).
Tất cả các tài liệu có uy tín đều quy về một đơn vị chung là liều prednisolon nhằm mục đích dễ dàng chuyển đổi sử dụng giữa các corticoid, đặc biệt là khi không có dạng thuốc mong muốn hoặc giảm liều từ từ để ngưng thuốc.
-
Liều sinh lý prednisolon 5 mg/ngày
-
Liều trên sinh lý thấp 0,1-0,25 mg/kg/ngày
-
Liều trên sinh lý trung bình 0,5mg/kg/ngày
-
Liều trên sinh lý cao 1-3 mg/kg/ngày
2.2. GC tác dụng tại chỗ (3, 4, 5, 10, 11, 12, 14)
Dựa vào thử nghiệm khả năng gây co mạch, GC tại chỗ được phân loại thành các nhóm tiềm lực khác nhau theo WHO (14). Tuy nhiên, sự phân loại này tùy thuộc vào nhiều yếu tố kết hợp: tác dụng mạnh yếu của mỗi corticoid, nồng độ/hàm lượng thuốc trong chế phẩm và dạng bào chế (độ bám dính của lotion < cream < ointment nên tác dụng điều trị cũng sẽ tăng từ lotion -> cream -> ointment). Bảng 2 phân loại theo tác dụng của mỗi corticoid mà không kèm theo nồng độ/hàm lượng và dạng bào chế. Vì vậy, khi sử dụng các chế phẩm corticoid bôi ngoài da cần lưu ý thêm các yếu tố này để lựa chọn thuốc phù hợp, nếu cần có thể tham khảo bảng phân loại của WHO.

Loại tiềm lực rất mạnh và mạnh: chỉ định cho những bệnh lý da khó trị, vết thương mạn tính như bệnh vảy nến, lichen xơ cứng, lupus ban đỏ và những vùng da dày kém hấp thu (khuỷu tay, đầu gối, gan bàn tay, lòng bàn chân, móng, có vảy). Nên dùng thời gian ngắn (2-3 tuần) và bôi ở diện hẹp. Sau khi đã kiểm soát bệnh nên chuyển sang điều trị duy trì bằng loại trung bình hoặc yếu (3, 4, 10, 11). Thường dùng các chế phẩm có độ bám dính tốt như thuốc mỡ (ointment hoặc cream).
Loại trung bình và yếu: chỉ định cho những trường hợp bệnh có đáp ứng tốt đối với thuốc và những vùng da mỏng, rộng, dễ hấp thu (hang, nách, mặt, bẹn); dùng cho trẻ em, người cao tuổi, điều trị trong thời gian dài và có thể bôi trên diện rộng (3, 4, 10, 11). Nên dùng các chế phẩm dạng lỏng độ bám dính vừa phải như lotion hoặc cream.
3. NGUYÊN TẮC SỬ DỤNG GC (1, 2, 3, 5, 10, 11, 12, 13)
-
GC chủ yếu điều trị triệu chứng nên chỉ dùng khi thật cần thiết, dưới sự kê đơn của các nhà lâm sàng. Không tự ý sử dụng mà không có ý kiến của bác sĩ.
-
GC có tiềm lực kháng viêm mạnh cho hiệu quả mạnh nhưng cũng có nguy cơ gây tác dụng phụ nhiều nên cần cân nhắc lựa chọn GC thích hợp. GC toàn thân cho hiệu quả nhanh hơn GC tại chỗ nhưng gây tác dụng phụ nhiều hơn.
-
Liều dùng GC tùy thuộc vào chỉ định, đường dùng thuốc, mức độ bệnh nặng nhẹ. Nói chung nên dùng liều thấp nhất có hiệu quả trong thời gian ngắn hoặc đối với những trường hợp nặng, cấp tính thì dùng liều cao ngắn ngày (5-7 ngày) để kiểm soát bệnh và ít độc tính hơn dùng liều thấp nhưng dài ngày.
-
Nếu quá 3 tuần thì phải giảm liều từ từ rồi mới ngưng thuốc để tránh suy vỏ thượng thận cấp. Nên dùng GC 1 lần duy nhất/ngày vào buổi sáng để phù hợp với nhịp sinh lý và có thể theo chế độ hàng ngày hay cách ngày.
-
Không nên dùng GC tại chỗ trên những tổn thương da đang bị nhiễm trùng, nhiễm nấm, nhiễm virus, giãn mạch, loét da.
-
Thận trọng và hạn chế sử dụng GC cho phụ nữ có thai và trẻ em.
-
Cần phải theo dõi và đánh giá các chỉ số như cân nặng, huyết áp, đường huyết, lipid huyết, ion máu trong quá trình điều trị với GC để nhanh chóng phát hiện những tai biến và có biện pháp khắc phục.
-
Khuyến cáo cho bệnh nhân về chế độ ăn phù hợp khi dùng GC như ít đường, mỡ, muối, nhiều calci, kali, protid.
TÀI LIỆU THAM KHẢO
-
Angela N. Anigbogu and Howard I. Maibach, Topical Corticosteroid Therapy, Drug Therapy in Dermatology by Larry E. Millikan, pp. 1-26.
-
Benedetta Brazzini và Nicola Pimpinelli (2002), New and Established Topical Corticosteroids in Dermatology, Am J Clin Dermato, 3 (1), 47-58.
-
Bộ Y Tế (2009), Dược Thư Quốc Gia Việt Nam, NXB Y Học, Hà Nội.
-
C.E.M. Griffi ths & J.N.W.N. Barker, Psoriasis, Rook’s Textbook of Dermatology, Wiley-Blackwell (2010), pp. 20.1-20.25.
-
Caroline Fenton and Greg L. Plosker (2004), Calcipotriol/Betamethasone Dipropionate - A Review of its Use in the Treatment of Psoriasis Vulgaris, Am J Clin Dermatol, 5 (6), 463-478.
-
Catherine Reid (2000), Drug Treatment of Cutaneous Lupus, Am J Clin Dermatol, 1 (6), 375-379.
-
Donald Y.M.Leung, Lawrence F.Eichenfield, Mark Boguniewicz, Atopic Dermatitis, Fitzpatric’s Dermatology in General Medicine (2008), McGraw-Hill Medical, pp. 146-157.
-
PGS.TS.Phạm Văn Hiển (2009), Da liễu học, NXB Giáo Dục Việt Nam, Hà Nội, tr. 7-91.
-
Phác đồ điều trị “Các bệnh nhiễm trùng thường gặp”, Nhà xuất bản Y Học, 2016
-
Silman AJ (1997), Scleroderma - Demographics and surviva, J Rheumatol 24, pp. 58-61.
-
Steen VD, Medsger TA Jr (1998), Case-control study of corticosteroids and other drugs that either precipitate or protect from the development of scleroderma renal crisis, Arthritis Rheum 41, pp. 1613-1619.
-
Guibal F et al (1995), Characteristics of toxic epidermal necrolysis in patients undergoing long-term glucocorticoid therapy,Arch Dermatol 131, pp. 669.
-
Roujeau JC et al (1995), Medication use and the risk of Stevens-Johnson syndrome or toxic epidermal necrolysis, N Engl J Med 333, pp. 1600.
-
Tegelberg-Stassen MJ, van Vloten WA, Baart de la Faille (1990), Management of nonstaphylococcal toxic epidermal necrolysis: follow-up study of 16 case histories, Dermatologica 180, pp. 124-129.